ОБЩЕСТВЕННОЕ ЗДОРОВЬЕ И ЗДРАВООХРАНЕНИЕ
УДК 616.1
© Н.В. Суслонова, 2004
Поступила 05.04.04 г.
Н.В. СУСЛОНОВА
ОСОБЕННОСТИ МЕДИКО-ДЕМОГРАФИЧЕСКИХ ПОКАЗАТЕЛЕЙ В ЧУВАШСКОЙ РЕСПУБЛИКЕ
Министерство здравоохранения Чувашской Республики, Чебоксары
На протяжении последних 12 лет демографическая ситуация в Чувашской Республике повторяет общероссийские тенденции: повышение уровня смертности, снижение рождаемости, естественная убыль населения. Однако показатели рождаемости, смертности, средней продолжительности жизни в республике остаются более благополучными, чем в Российской Федерации в целом.
During the recent 12 years the demographic situation in the Chuvash Republic reflects the Russian tendencies: increase of mortality, decrease of birth rate, the natural reduction of the population. Though the indicators of birth rate, mortality, the average duration of life are more favorable than in the Russian Federation as a whole.
Состояние здоровья населения достаточно точно отражает тенденции экономического развития и благосостояния страны [1-3, 5, 6]. С этой позиции демографические показатели могут служить бесспорным индикатором степени благополучия общества и оптимальности функционирования важнейших социальных механизмов, в том числе системы охраны здоровья [4, 7-10].
На протяжении последних 12 лет демографическая ситуация в Чувашской Республике (ЧР) повторяет общероссийские тенденции: повышение уровня смертности, снижение рождаемости, естественная убыль населения. Однако показатели рождаемости, смертности, средней продолжительности жизни в республике остаются более благополучными, чем в Российской Федерации (РФ) в целом (рис.1). Ожидаемая продолжительность жизни в ЧР выше, чем в среднем по РФ, – 66,05 и 64,82 года соответственно. Из-за больших различий в уровне смертности разница в продолжительности жизни между мужчинами и женщинами в республике достигла 13,1, в РФ она равна 13,6 года. Согласно статистическим прогнозам ожидаемая продолжительность жизни жителей ЧР к 2005 г. увеличится до 67,4 года.
Численность постоянного населения ЧР за 1992-2003 гг. сократилась на 3,9% и к началу 2003 г. составила 1305,0 тыс. чел., из которых 60,9% – горожане, 39,1% – сельские жители. За указанный период численность городских жителей уменьшилась на 20,2 тыс., число сельских жителей на – 33,4 тыс. чел. Уменьшение численности сельского населения обусловлено активной миграцией молодого поколения сельчан в города, естественной убылью ввиду более выраженных процессов постарения, обусловливающих более высокую смертность. За 1992-2003 гг. число жителей сократилось в 23 из 26 административных территорий ЧР.
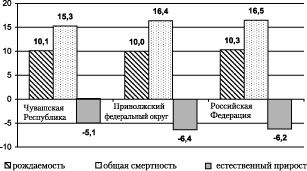
Рис. 1. Демографические показатели за 2003 г. (на 1 тыс. населения)
В связи с сокращением численности плотность населения на территории республики уменьшается: в 1999 г. – 74,2, в 2000 г. – 74,0, в 2002 г. – 73,2, в 2003 г. – 71,7 чел. на 1 км2. По данному показателю ЧР занимает третье место среди всех регионов РФ (средний показатель по РФ – 8,5, по ПФО – 30,7). Наибольшая плотность населения отмечается на территории городов республики (Новочебоксарск, Шумерля, Канаш, Чебоксары, Алатырь, Ядрин). По прогнозу Госкомстата России, ожидаемая численность населения ЧР к началу 2015 г. уменьшится до 1293,5 тыс. чел.
Одной из основных характеристик населения является половозрастная структура, от которой в значительной степени зависят уровни рождаемости, смертности, брачности, миграции. По данным Госкомстата Чувашии, на начало 2001 г. средний возраст населения ЧР составил 36,3 года, в том числе средний возраст мужчин – 33,6, женщин – 38,7, за десятилетие население постарело на 2,6 года. В последние 12 лет численность лиц старше трудоспособного возраста увеличилась в республике на 8,9 тыс. чел.; их доля в структуре населения выросла с 18,4 в 1992 г. до 19,8% в 2003 г. С 1999 г. наметилась тенденция к снижению удельного веса данной возрастной категории в общей численности населения.
С ростом численности населения старших возрастов сокращается численность детей (рис. 2). За 1992-2003 гг. число детей до 15 лет уменьшилось на 23,1 тыс., доля их сократилась с 26,8 до 19,9% (критический порог расширенного воспроизводства – 20%).
Отмечается тенденция к росту числа женщин репродуктивного возраста. В 2003 г. их удельный вес в общей численности женского населения увеличился до 51,9% (в 1992 г. – 44,6%), что определяет потенциальную возможность улучшения демографической ситуации в республике.
Доля трудоспособного в возрастном отношении населения ЧР увеличивается. В 2003 г. удельный вес данного контингента в общей численности населения составил 60,3 против 55,1% в 1992 г.
Суммарным выражением изменения возрастной структуры является показатель демографической нагрузки на трудоспособное население – соотношение детей и пенсионеров в расчете на 1 тыс. населения трудоспособного возраста. За последние 12 лет данный показатель снизился на 19% и составил на 1 января 2003 г. 637 лиц нетрудоспособного возраста на 1 тыс. трудоспособных граждан. В сельской местности на 1000 трудоспособных граждан приходится 871 ребенок и лица пенсионного возраста, в городских поселениях – 518.
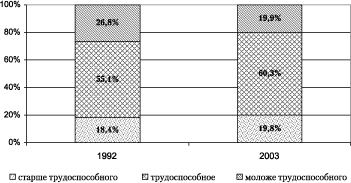
Рис. 2. Возрастная структура населения ЧР
Распределение по трем основным возрастным группам городского и сельского населения имеет ряд различий. Доля лиц молодого возраста среди сельского населения снижается более интенсивно, чем среди горожан, тогда как доля лиц пожилого возраста нарастает более выраженно.
Согласно прогнозам Госкомстата России, для возрастной структуры жителей республики в предстоящий десятилетний период будет характерно дальнейшее увеличение числа лиц трудоспособного возраста при уменьшении численности детей и подростков. Доля лиц старше трудоспособного возраста практически не изменится.
Соотношение полов в республике в последние годы существенно не изменилось. Удельный вес мужчин в общей численности населения составляет 46,3%. По прогнозу Госкомстата России, к 2005 г. соотношение мужчин и женщин в республике существенно не изменится: доля мужчин будет составлять 46,7, доля женщин – соответственно 53,3.
В 2003 г. естественная убыль населения ЧР составила 5,2 на каждую тысячу жителей.
В 2003 г. в ЧР родился 13171 чел., или 10,1 на 1 тыс. населения. Уровень рождаемости на селе на 4,9% выше такового в городе (в 1992 г. – на 4,3%). На ситуации с рождаемостью сказывается положение с брачностью населения. В 2003 г. по сравнению с 1992 г. коэффициент брачности увеличился с 6,6 до 6,9 в расчете на 1000 жителей. Характер рождаемости в ЧР, как и в РФ в целом, определяется массовым распространением малодетности (1-2 ребенка) и снижением числа многодетных семей, повышением экономической активности женщин, желанием семьи стабилизировать свое положение, а уже потом заводить детей, ростом внебрачной рождаемости. Однодетная модель семьи превалировала над двухдетной, о чем свидетельствует значение суммарного показателя рождаемости (1,17), который вдвое ниже уровня, необходимого для простого воспроизводства населения (2,15 родившегося ребенка в среднем на одну женщину в течение жизни). Чистый коэффициент воспроизводства женского населения в ЧР в 2000 г. составил 0,576; его динамика свидетельствует о переходе характера воспроизводства от расширенного к суженному (рис. 3).
 Рис. 3.
Нетто-коэффициент воспроизводства женского
населения
Рис. 3.
Нетто-коэффициент воспроизводства женского
населения
Основной причиной депопуляции является высокая смертность, одна из серьезных проблем современного демографического развития общества. Высокая смертность обусловлена, с одной стороны, сложившейся общемировой тенденцией старения населения, что прежде всего сказалось на росте смертности от сердечно-сосудистых заболеваний. С другой – возросло число случаев от неестественных причин, связанных с травмами и отравлениями. Наиболее остро эта тенденция коснулась лиц трудоспособного возраста.
В 2003 г. в республике умерло 19978 чел., или 15,3 на 1 тыс. населения. Коэффициент общей смертности в республике ниже, чем в субъектах ПФО и РФ в целом. В связи с более выраженным процессом старения уровень смертности населения в сельской местности стабильно превышает таковой среди городского населения: в 2003 г. он составил 19,9 на 1 тыс. населения против 12,3 в городах. Самый высокий уровень общей смертности из года в год регистрируется в Алатырском, Красночетайском, Порецком и Шумерлинском районах, где указанный показатель выше среднего по республике в 1,5-1,7 раза. Наименьший отмечается в городах Чебоксары, Новочебоксарск и Комсомольском районе (рис. 4).

Рис. 4. Показатели смертности в ЧР в 2003 г. (на 1 тыс. населения)
Наибольшие потери в связи со смертностью населения наблюдаются от таких ведущих причин, как болезни системы кровообращения, несчастные случаи, травмы и отравления, злокачественные новообразования. В последние годы возрастает смертность по причине заболеваний системы кровообращения. За 1992-2003 гг. данный показатель увеличился на 39,6% (рис. 5).
Возросло влияние на смертность таких факторов, как дорожно-транспортные происшествия и другие «неестественные» причины смерти. По данным официальной статистики, в ЧР ежегодно регистрируется более 115 тыс. несчастных случаев, отравлений и травм, от которых погибают от 2 до 3 тыс. чел. (в 2003 г. – 3681 чел.). Рост обусловлен увеличением самоубийств и убийств, случайных отравлений алкоголем, транспортных травм.
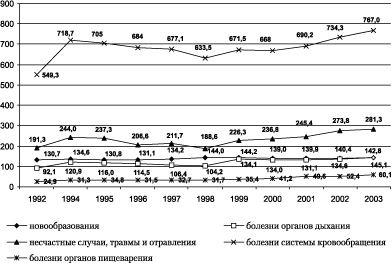
Рис. 5. Динамика смертности населения ЧР по основным классам заболеваний
(на 100 тыс. населения)
Смертность населения республики от новообразований в последние 12 лет остается практически на одном уровне благодаря внедрению в рамках республиканской целевой программы «Совершенствование онкологической помощи населению ЧР на 1999-2003 гг.», утвержденной постановлением Кабинета Министров ЧР № 143 от 28 мая 1999 г., эффективных методов профилактики данной патологии, диагностики, лечения и реабилитации больных.
Анализ демографической ситуации в ЧР свидетельствует о наличии ряда проблем, характерных для РФ в целом и требующих их решения:
• недостаточный уровень воспроизводства населения, не обеспечивающий возмещение потерь общества;
• прогрессирующее старение жителей республики и обусловленные этим процессы депопуляции населения в сельских районах;
• низкая по сравнению с развитыми странами ожидаемая продолжительность жизни при рождении;
• уменьшение удельного веса населения моложе трудоспособного возраста (0-15 лет) в общей численности населения.
Таким образом, динамика рождаемости, смертности и естественного прироста населения соответствует классической схеме, по которой развертывались процессы перехода к современному способу воспроизводства населения в странах Европы. Сущность его заключается в достижении народонаселением стабильной и неизменной численности и структурного состава за счет последовательного снижения и сближения показателей рождаемости и смертности со стабилизацией в итоге на уровне их динамического равновесия или простого воспроизводства. Современный способ воспроизводства является воплощением механизма саморегулируемости популяций своего внутреннего состояния.
Для сохранения и укрепления здоровья населения на региональном уровне прежде всего необходимы объединение усилий, направленных на реализацию единых подходов к сохранению и укреплению демографического потенциала общества, а также координация действий органов власти на федеральном, региональном и муниципальном уровнях, ориентированных на улучшение демографической ситуации.
СПИСОК ЛИТЕРАТУРЫ
1. Воскобой Э.В. Медико-демографический анализ различий в смертности городского и сельского населения Саратовской области и факторов, ее определяющих: Автореф. дис. … канд. мед. наук. М., 1997. 22 с.
2. Гаспарян С.А. Концепция создания государственной системы мониторинга здоровья населения России // Информатизация здравоохранения России: Всерос. сб. науч.тр. / РГМУ. М., 1999. Ч. 1. С.38-65.
3. Карпухин Е.В. Комплексная социально-гигиеническая оценка репродуктивно-демографических процессов сельского населения Республики Татарстан: Автореф. дис. … канд. мед. наук. Казань, 1998. 28 с.
4. Кулигин О.В. Комплексное социально-гигиеническое и медико-демографическое исследование репродуктивного поведения различных групп населения и разработка мер по оптимизации его управлением: Дис. ... д-ра мед. наук. М., 1998. 294 с.
5. Максимова Т.М. Современное состояние, тенденции и перспективные оценки здоровья населения. М.: ПЕР СЭ, 2002. 192 с.
6. О Национальном плане действий по улучшению положения женщин в Российской Федерации и повышению их роли в обществе на 2001-2005 гг.: Распоряжение Правительства Российской Федерации № 855-р от 28.06.2001 г.
7. Тишук Е.А. Современные тенденции и региональные особенности медико-демографических процессов в Российской Федерации: Дис. ... д-ра мед. наук. М., 1995. 432 с.
8. Тишук Е.А. Охрана здоровья населения Российской Федерации (современное состояние и тенденции развития) / Под ред. акад. РАМН О.П. Щепина. М.: Грантъ, 2001. 72 с. (Б-ка журн. Качество медицинской помощи. 2001. № 3).
9. Щепин В.О. Проблемы здоровья населения Российской Федерации и его прогноз на период до 2005 года // Проблемы соц.гигиены, здравоохр. и ист. мед. 2001. № 3. С. 3-10.
10. Щепин О.П. и др. Современные проблемы здоровья населения и здравоохранения России // Бюл. НИИ соц. гигиены, экон. и упр. здравоохр. им. Н.А Семашко. М., 1997. Вып. 1. С. 9-15.
УДК 616.1
© Н.В. Суслонова, А.Г. Кириллов, 2004
Поступила 15.10.04 г.
Н.В. СУСЛОНОВА, А.Г. КИРИЛЛОВ
ПРЕДВАРИТЕЛЬНЫЕ ИТОГИ РЕАЛИЗАЦИИ КОНЦЕПЦИИ ОХРАНЫ РЕПРОДУКТИВНОГО ЗДОРОВЬЯ НАСЕЛЕНИЯ ЧУВАШСКОЙ РЕСПУБЛИКИ НА 2003 - 2006 ГОДЫ
Министерство здравоохранения Чувашской Республики, Чебоксары
По предварительным данным, в республике достигнуто некоторое улучшение демографических показателей (рост рождаемости, снижение младенческой и перинатальной, а также общей смертности). Однако требуют решения проблемы роста числа заболеваний репродуктивной системы, ухудшения здоровья населения в целом.
According to the preliminary data in the republic a certain improvement of demographic indicators is achieved (these are increase of birth rate, decrease of infant and perinatal death rate, decrease of common mortality rate). Though the increase of the number of reproductive system diseases and decrease of common public health.
В период сохраняющихся негативных демографических тенденций охрана репродуктивного здоровья (РЗ) населения остается одним из основных направлений в деятельности не только органов и учреждений здравоохранения, но и всей системы государственного управления [1-4]. Основные показатели, характеризующие демографическую ситуацию в Чувашской Республике (ЧР), в целом повторяют общероссийские тенденции. К ним прежде всего следует отнести отрицательный естественный прирост населения, обусловленный существующей разницей между рождаемостью и относительно высокой общей смертностью, хотя последняя в Чувашии остается стабильно низкой, чем в среднем по Российской Федерации.
В существующих социально-экономических условиях состояние РЗ, оказывающего непосредственное влияние не только на уровень воспроизводства населения, но и качество здоровья будущего поколения, является фактором национальной безопасности и представляет одну из наиболее острых медико-социальных проблем, требующих своего решения на государственном уровне.
Руководство ЧР традиционно уделяет большое внимание охране здоровья женщин и детей. Его приоритетным действием в сложившейся кризисной демографической ситуации было принятие Кабинетом Министров ЧР постановления № 77 от 31.03.2003 г., утвердившего Концепцию охраны РЗ населения ЧР на 2003-2006 годы и План реализации ее мероприятий.
К моменту принятия Концепции и Плана реализации ее мероприятий ухудшение показателей воспроизводства населения в ЧР происходило на фоне снижения качества РЗ женщин детородного возраста, увеличения числа гинекологических заболеваний, осложнений беременности, родов и послеродового периода. В республике 15-20% семейных пар страдало бесплодием. Причиной бесплодных браков в 58% случаев являлось женское бесплодие, в 42 – мужское, в 38 – имело место бесплодие обоих супругов. С 1998 по 2002 г. увеличилась заболеваемость беременных женщин анемией (в 1,5 раза), болезнями почек и сердечно-сосудистой системы. За указанный пятилетний период на 23,8% возросло число женщин, страдающих поздним токсикозом беременности. Несмотря на значительное снижение числа абортов в ЧР с 79,5 на 1000 женщин фертильного возраста в 1998 г. до 53,8 в 2002 г., уровень их оставался достаточно высоким.
Сложившаяся в республике социально-демографическая ситуация обусловила необходимость разработки межведомственной стратегии по охране РЗ населения, основные положения которой нашли свое отражение в Концепции и направлены на решение следующих приоритетных задач:
• обеспечение внедрения и осуществление контроля за реализацией современных сберегающих РЗ технологий в практику лечебно-профилактических учреждений;
• увеличение объема мероприятий по профилактике нарушений РЗ населения;
• сокращение сроков восстановления утраченного РЗ путем внедрения в медицинскую практику современных технологий профилактики, диагностики и лечения;
• осуществление научных разработок по профилактике, диагностике и лечению в области охраны РЗ, реализация специальных научных исследований и программ;
• поддержка целевых республиканских программ, направленных на охрану РЗ населения;
• повышение квалификации специалистов, работающих в области охраны РЗ;
• медико-санитарное просвещение населения по вопросам охраны РЗ.
Реализация Концепции основана на принципе доступности, социальной справедливости в предоставлении населению медицинской помощи в сфере охраны РЗ. Выполнение ее мероприятий осуществляется в рамках Программы государственных гарантий по оказанию гражданам бесплатной медицинской помощи в ЧР. При этом основополагающее значение имеют формирование единой государственной политики в области охраны РЗ и повышение ответственности всех структур власти за ее реализацию, совершенствование законодательной базы, обеспечивающей высокий уровень организации медицинской помощи в данной сфере охраны здоровья граждан. Немаловажную роль играют обеспечение финансированием государственных гарантий по охране РЗ населения и привлечение других источников для материальной поддержки наиболее приоритетных направлений профилактики и лечения нарушений репродуктивной функции.
В процессе разработки Концепции и практической работы по выполнению предусмотренных в ней мероприятий важное значение придавалось формированию у каждого гражданина чувства ответственности как за состояние своего здоровья, так и за состояние здоровья лиц, находящихся на попечении, ибо без участия самого населения в охране РЗ, при отсутствии должного взаимодействия с общественными организациями, фондами по поддержке охраны РЗ населения невозможно достичь намеченных результатов. Формирование общественного мнения о том, что проблемы охраны здоровья населения, в том числе и репродуктивного, выходят далеко за пределы компетенции здравоохранения и приобретают характер первостепенных задач национальной политики, так же важно, как и формирование единой государственной политики в области здравоохранения.
В целях консолидации практической деятельности органов государственной власти и местного самоуправления Кабинетом Министров ЧР было предложено разработать Концепцию охраны РЗ на каждой административной территории Чувашии.
Анализируя предварительные результаты выполнения мероприятий Концепции, следует отметить, что в республике достигнуто некоторое улучшение демографических показателей. Наметилась устойчивая тенденция роста рождаемости с 8,8 в 2001 г. до 9,9 на 1000 жителей в 2003 г., стабилизировался показатель общей смертности на уровне 14,8-14,9 на 1000 жителей. Соответственно, изменился коэффициент естественного прироста с 5,3 в 2001 г. до 5,0 в 2003 г. Улучшились показатели состояния здоровья беременных. В частности, заболеваемость беременных женщин анемией сократилась с 505,1 на 1000 в 2002 г. до 317,3 в 2003 г., или на 37,2%. Среди данной категории женщин произошло снижение заболеваемости органов мочеполовой системы на 19,7%, патологии сердечно-сосудистой системы сократились на 8,7%.
Комплексный подход к решению проблем планирования семьи, прежде всего создание кабинетов планирования семьи в составе амбулаторно-поликлинического звена лечебно-профилактических учреждений как республиканского, так и муниципального уровней, обеспечил планомерное снижение показателя числа абортов на 1000 женщин фертильного возраста с 59,0 в 2002 г. до 48,5 в 2003 г. Несколько улучшилось соотношение количества абортов у первобеременных женщин к общему числу абортов.
В республике также наметились устойчивые тенденции к снижению младенческой и перинатальной смертности. Так, младенческая смертность в 2003 г. составила 8,8 на 1000 родившихся живыми против 14,1 в 2001 г., а показатель перинатальной смертности за тот же период изменился с 9,9 до 8,8 на 1000 родившихся.
В то же время за истекший период не удалось достичь снижения гинекологической заболеваемости взрослого женского населения. Более того, количество зарегистрированных гинекологических больных на 100000 взрослого женского населения увеличилось с 19100,0 до 26626,7. Произошел рост частоты доброкачественных новообразований женской половой сферы с 2320,0 до 2439,4 на то же количество взрослого населения. Остаются не решенными проблемы снижения частоты родов с осложнениями и заболеваемости новорожденных. В структуре младенческой смертности ведущими остаются причины, связанные со здоровьем матери; заболевания и состояния ребенка, возникающие во внутриутробном периоде и на первой неделе жизни.
Неблагоприятным фоном для оптимизации воспроизводства населения являются продолжающееся ухудшение соматического и психического здоровья населения, рост числа заболеваний репродуктивной системы мужчин и женщин, в том числе таких социально обусловленных заболеваний, таких, как инфекции, передаваемые половым путем, ВИЧ/СПИД, наркомания и алкоголизм, ведущие к бесплодию. На фоне сформированной системы оказания медицинской помощи женщинам, имеющим проблемы в реализации репродуктивной функции, практически отсутствует, за исключением ГУЗ «Республиканский перинатальный центр», андрологическая помощь мужскому населению с аналогичными проблемами.
Таким образом, анализируя промежуточные итоги выполнения мероприятий Концепции охраны РЗ в ЧР, следует отметить положительные результаты: происходят стабилизация основных демографических показателей; улучшение состояния здоровья беременных женщин по некоторым нозологическим формам, снижение частоты абортов, улучшение показателей младенческой и перинатальной смертности. В то же время остаются проблемы, которые предстоит решить за оставшийся период реализации Концепции.
СПИСОК ЛИТЕРАТУРЫ
1. Карпухин Е.В. Комплексная социально-гигиеническая оценка репродуктивно-демографических процессов сельского населения Республики Татарстан: Автореф. Дис. … канд. мед. наук. Казань, 1998. 28 с.
2. Кулигин О.В. Комплексное социально-гигиеническое и медико-демографическое исследование репродуктивного поведения различных групп населения и разработка мер по оптимизации его управлением: Дис. ... д-ра мед. наук. М., 1998. 294 с.
3. Максимова Т.М. Современное состояние, тенденции и перспективные оценки здоровья населения. М.: ПЕР СЭ, 2002. 192 с.
4. Тишук Е.А. Современные тенденции и региональные особенности медико-демографических процессов в Российской Федерации: Дис. ... д-ра мед. наук. М., 1995. 432 с.
АКУШЕРСТВО И ГИНЕКОЛОГИЯ
УДК 618.39
© Л.И. Мальцева, 2004
Поступила 15.11.04 г.
Л.И. МАЛЬЦЕВА
ПУТИ СНИЖЕНИЯ АБОРТОВ В ПРИВОЛЖСКОМ ФЕДЕРАЛЬНОМ ОКРУГЕ
Казанская государственная медицинская академия
Проблема абортов в современных социально-демографических условиях России занимает особое место. Смерть после аборта продолжает оставаться основной причиной материнской смертности как в России, так и в ПФО. Необходимо принятие организационных и лечебных мер по профилактике абортов на региональном уровне.
The problem of abortions in modern social and demographic conditions of Russia is of special importance. Death after an abortion is still the main reason of maternity mortality in Russia as well as in PFD. It is necessary to introduce organization and treatment measurements on abortions’ prevention at the reginal level.
Проблема абортов в современных социально-демографических условиях России занимает особое место. Несмотря на некоторое увеличение рождаемости, отмеченное с 2000 г., сохраняются низкий суммарный коэффициент рождаемости, высокие уровни смертности и депопуляции населения [1, 2]. Важную роль в этих процессах играет распространенность абортов как метода регуляции рождаемости. За последние пять лет существенно снизить число абортов в Российской Федерации (РФ) не удалось, хотя тенденция к этому наметилась. Смерть после аборта является одной из основных акушерских причин материнской смертности в России.
Регионы Приволжского федерального округа (ПФО) не являются исключением, и, как показал анализ, все имеющиеся тенденции в проблеме абортов относятся и к ним.
Количество женщин фертильного возраста в ПФО составляет 8 849 500, но оно колеблется от 211 000 в Республике Марий Эл до 1. 115 000 в Республике Башкортостан (рис. 1).
Абсолютное число абортов в 2003 г., по отчетным данным, составило 356 549, средний показатель количества абортов на 1000 женщин фертильного возраста по регионам ПФО – 47,6, что ниже, чем в РФ. Абсолютное количество абортов в ПФО равно 297648. Таким образом, соотношение числа родов и абортов составляет 1:2. Наиболее низкие показатели имеют Самарская, Нижегородская, Саратовская, Ульяновская области, высокие (выше, чем в РФ) – Удмуртская Республика и Оренбургская область (рис. 2).
Обращает внимание, что в Удмуртской Республике аборты делают в основном работающие женщины (71,8%), тогда как в Мордовии – неработающие (60%). Это отражает недостаточную работу структур планирования семьи в одной и низкий социальный уровень жизни как основную причину абортов - в другой. Более детальный анализ показывает, что при невысоких показателях абортов прослеживаются весьма негативные тенденции. Так, в Ульяновской области самый высокий показатель количества абортов у первобеременных женщин, приближены к нему данные Республики Марий Эл и Удмуртии (рис. 3).
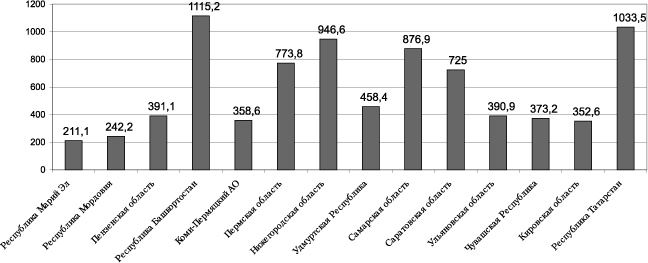
Рис.1. Количество женщин фертильного возраста по регионам ПФО, тыс.

Рис.2. Количество абортов на 1000 женщин фертильного возраста
по регионам ПФО

Рис. 3. Количество абортов у первобеременных по регионам
ПФО на 1000 женщин фертильного возраста, %
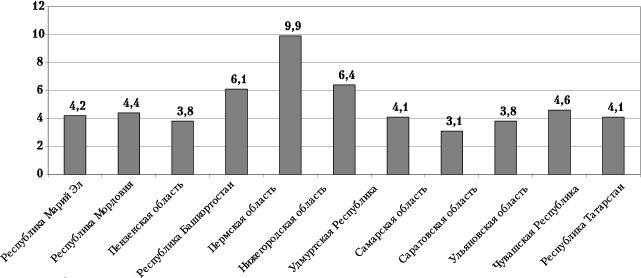
Рис. 4. Количество абортов у девочек-подростков 14-18 лет по регионам ПФО
на 1000 женщин фертильного возраста, %
Еще более неблагоприятные закономерности наблюдаются при анализе абортов у подростков. Удельный вес абортов среди подростков в ПФО остается достаточно высоким, и его не удается существенно снизить даже в регионе с самым низким показателем абортов – Самарской области (рис. 4).
Самый высокий показатель количества абортов у девочек 14-18 лет отмечен в Нижегородской области. Мало отличаются данные восьми регионов, представивших сведения о количестве абортов. У девочек до 14 лет показатель колеблется от 0,02 до 0,05 промилле (рис. 5).

Рис. 5. Количество абортов у девочек до 14 лет по регионам ПФО
на 1000 женщин фертильного возраста, %
Во всех регионах ПФО артифициальный аборт преимущественно выполняется с 6 до 12 недель беременности, и только в Республике Марий Эл преобладают мини-аборты. Во II триместре чаще всего прерывают беременность в Удмуртской Республике и Саратовской области (рис. 6). В подавляющем большинстве территорий основными показателями для прерывания беременности на поздних сроках являются медицинские, в Оренбургской области и Республике Марий Эл – социальные показания.
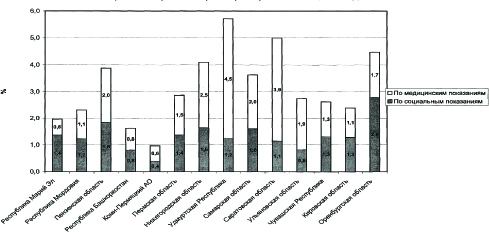
Рис. 6. Уровень абортов во II триместре по регионам ПФО, 2003 г., %
Большое значение для снижения риска аборта имеет профилактика гнойно-воспалительных осложнений и послеабортная реабилитация комбинированными оральными контрацептивами. Как показал анализ представленных данных, комплексная профилактика осложнений абортов у абсолютного большинства женщин (85-90%) проводится только в Кировской и Самарской областях. Несколько реже (36-62%) – в Республике Башкортостан и Удмуртской Республике (34-66%). В остальных регионах используются в основном средства для санации влагалища (Чувашская Республика, Ульяновская область, Коми-Пермяцкий округ, Оренбургская область) или антибиотики периоперационно (Республика Мордовия, Марий Эл) и у небольшой части женщин – гормональные контрацептивы. Вероятно, результатом недостаточной профилактики осложнений является высокий процент ранних осложнений абортов (задержка частей плодного яйца, гематома) в Нижегородской области (8,6%), Чувашской Республике (5,3%), Оренбургской (3,8%), Пензенской областях (2,7%).
Современные технологии для производства абортов (медикаментозный аборт) используются только в Республике Башкортостан (10,6%) и Удмуртии (2,1%). В остальных регионах этот показатель колеблется от 0,07 в Республике Марий Эл до 0,7% в Саратовской области.
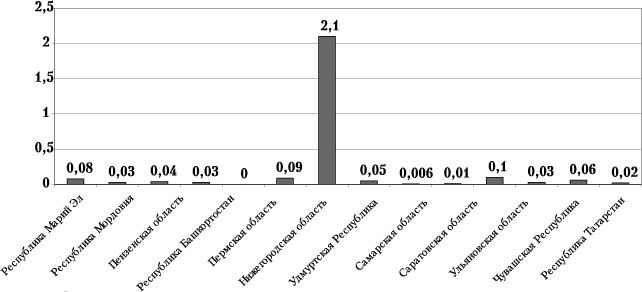
Рис. 7. Криминальные аборты по регионам ПФО, %
Наибольшее число (рис. 7) криминальных абортов зафиксировано в Нижегородской области (211). В остальных регионах их уровень приблизительно одинаков и находится в пределах 0,016 (Самарская область) – 0,11% (Оренбургская область). Основной социальной средой, определившей количество криминальных абортов, явились безработные женщины, и только в Пензенской области количество криминальных абортов было равным среди работающих и безработных.
Аборт является причиной материнской смертности у 17 женщин в девяти регионах ПФО (Республика Марий Эл, Башкортостан, Татарстан, Пермская, Нижегородская, Ульяновская, Кировская, Оренбургская области, Чувашская Республика) (рис. 8). В структуре причин смерти от абортов доминируют сепсис (9), геморрагический шок (5), эмболические осложнения (3).
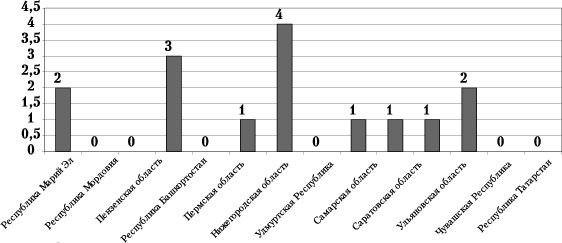
Рис. 8. Материнская смертность от абортов по регионам ПФО, случаи
Методы контрацепции по регионам ПФО на 1000 женщин фертильного возраста представлены в таблице. Из этих данных следует, что большинство женщин предпочитают использовать ВМС, меньше всего применяют гормональную контрацепцию в Ульяновской области и Чувашской Республике. Абсолютно доминирует применение КОК в Самарской области, где 231 женщина из 1000 использует ВМС и 226 – КОК. Таким образом, 45,7% женщин защищены надежной контрацепцией. В целом низкий процент применения КОК в Коми-Пермяцком округе, Республике Мордовия, Удмуртии, Татарстане. Частота стерилизации женщин в целях контрацепции наибольшая в Самарской области (30 на 1000 женщин фертильного возраста) и Удмуртии (22,4), в остальных регионах от 0,2 в Республике Марий Эл до 9,4% на 1000 – в Татарстане.
|
Регион |
ВМС |
КОК |
Барьерные методы |
Стерилизация |
|
Республика Марий Эл |
239 |
0,5 |
0,9 |
0,2 |
|
Республика Мордовия |
254 |
48 |
- |
8 |
|
Пензенская область |
145,3 |
107,7 |
68 |
0,3 |
|
Республика Башкортостан |
272,2 |
139,5 |
20,2 |
0,4 |
|
Коми-Пермяцкий АО |
294 |
34 |
70 |
6,5 |
|
Пермская область |
170 |
71 |
- |
0,8 |
|
Нижегородская область |
115,8 |
49,6 |
- |
0,2 |
|
Удмуртская Республика |
246 |
63 |
223 |
22,4 |
|
Самарская область |
231 |
226 |
- |
30 |
|
Саратовская область |
224 |
100,3 |
- |
- |
|
Ульяновская область |
160 |
29 |
600 |
0,5 |
|
Чувашская Республика |
227,9 |
20 |
600 |
0,1 |
|
Кировская область |
205,3 |
80,5 |
- |
1,7 |
|
Республика Татарстан |
270 |
82 |
6 |
9,4 |
|
Оренбургская область |
203,3 |
113,2 |
- |
2 |
Какие же пути выхода из тупиковой ситуации с абортами?
Сделать бесплатной и таким образом доступным средством контрацепцию для всех невозможно. Кроме того, даже доступные средства могут остаться невостребованными из-за непонимания женщинами собственных потребностей в услугах планирования семьи [3, 4]. Вероятно, главным и основным направлением в профилактике абортов, исходя из существующей экономической ситуации в стране, может быть усиление образовательной работы среди женщин репродуктивного возраста. В повышении таких знаний нуждаются прежде всего юные женщины и женщины сельской местности, а также малых городов. В крупных городах информационное поле более широкое, в то же время удельный вес женщин социопатического слоя – больше. Для исключения формального подхода к образовательной деятельности среди женщин со стороны врачей – акушеров-гинекологов в оценку качества оказания медицинской помощи необходимо ввести «нормативы» контрацептивной работы. Прогрессивное снижение числа абортов на участках женских консультаций, в том числе снижение числа повторных абортов, должно стать критерием хорошей работы врача женской консультации и материально поощряться. Возможно, следует сконцентрировать всю работу по абортам только в кабинетах планирования семьи, а не распылять ее по женским консультациям.
Необходимо шире внедрять ВМС-контрацепцию в гинекологическую практику и практику родильных домов. Должно быть отражено в нормативных стандартах оказания помощи разрешение на послеабортное, послеродовое (постплацентарное) и послеоперационное (после операции кесарева сечения) введение ВМС. Необходимо создание методических рекомендаций по введению ВМС в этих ситуациях и профилактике осложнений. Сделать бесплатной стерилизацию, придать этой операции статус неотложной гинекологической помощи.
Безусловно, следует продолжать и расширять пропаганду и обучение населения современным методам планирования семьи исходя из того, что большая часть с трудом осознает собственные потребности в услугах по планированию семьи и не использует возможности службы здравоохранения. К этой работе следует привлекать средний медицинский персонал (особенно в сельской местности) и подготовленных женщин добровольцев из немедицинской среды. Подобный опыт есть в странах Восточной Азии. Успех будет тогда, когда удастся убедить женщин использовать контрацепцию последовательно, постоянно, с пользой для своего здоровья и улучшения качества жизни, а также сделать привычным обращение за услугами по предупреждению, а не прерыванию беременности.
СПИСОК ЛИТЕРАТУРЫ
1. Доклад Комиссии по вопросам женщин, семьи и демографии при Президенте Российской Федерации, 1998. С. 6-9.
2. Коновалов О.Е. Семья и воспроизводство здоровых поколений: комплексное социально-гигиеническое и медико-демографическое исследование: Дис. … д-ра мед. наук. Рязань, 1996. 385 с.
3. Концепция охраны репродуктивного здоровья населения России на 2000-2004 годы // Руководство по охране репродуктивного здоровья. М.: Триада-Х, 2001. 568 с.
4. Щепин О.П., Линденбратен А.Л. Экономические аспекты развития систем обеспечения качества медицинской помощи // Развитие системы обеспечения качества медицинской помощи в современных условиях и проблемы оптимизации структуры здравоохранения: Тез. докл. 4 науч.-практ. конф. М., 1999. С. 8-12.
УДК 618.177+616.697
© А.В. Самойлова, Т.Г. Арзуманян, 2004
Поступила 09.07.04 г.
А.В. САМОЙЛОВА, Т.Г. АРЗУМАНЯН
МЕДИКО-СОЦИАЛЬНЫЕ АСПЕКТЫ БЕСПЛОДНОГО БРАКА В ЧКВАШСКОЙ РЕСПУБЛИКЕ
ГУЗ «Республиканский перинатальный центр» МЗ ЧР,
Чувашский государственный университет им. И.Н.Ульянова, Чебоксары
Результаты проведенного исследования свидетельствуют о поздней диагностике бесплодного брака. Возникает необходимость внедрения профилактических программ по пропаганде здорового образа жизни, воспитанию ответственности родителей, финансовой поддержке лечения бесплодного брака, а также привлечению к этой работе врачей общеврачебной (семейной) практики.
Analysis of medical and social aspects of infertile marriage proves late diagnostics of reasons of infertile marriage. It is necessary to introduce the preventive programs devoted to the healthy way of living, to develop the parents’ responsibilities, the financial support of infertile marriages treatment and also attraction general (family) practitioners.
По данным Всемирной организации здравоохранения (ВОЗ), при уровне бесплодия среди населения 15% и выше влияние его на демографические показатели превышает суммарное влияние невынашивания и перинатальных потерь [7]. Согласно эпидемиологическим исследованиям, бесплодные браки составляют от 6,5 до 54,7% [4]. Было установлено, что частота бесплодия в странах с сопоставимыми социально-экономическими условиями колебалась незначительно, тогда как основные этиологические факторы бесплодия отличались весьма существенно [7].
Достаточно широко освещено влияние производственных и экологических факторов на репродуктивное здоровье женщин [1, 20]. К общим факторам риска социально-гигиенического характера относятся такие, как принадлежность к рабочим промышленных предприятий, контакты с профессиональными вредностями, сочетание работы и учебы в браке, употребление алкоголя и курение, прерывание искусственным абортом первой беременности [2]. Рост числа заболеваний, передающихся половым путем, обусловливает высокую частоту бесплодия и высокий риск рождения больного поколения [3]. В России частота бесплодного брака в среднем составляет 10-12, достигая в отдельных регионах 20-24% [5].
Формирование медико-социальных программ по ранней диагностике профилактики бесплодия невозможно без детального исследования этиопатогенетических факторов бесплодного брака в Чувашской Республике (ЧР).
Материалы и методы
Проанализировано 600 амбулаторных карт пациентов, обратившихся в Республиканский центр планирования семьи и репродукции с 1994 по 2003 г. Женщин в возрасте до 20 лет был 1; 20-25 – 30; 26-30 – 36; 31-35 – 25; 36-40 лет – 8%. Средний возраст женщин составил 26,22 ± 0,9 года.
Схема обследования и ведения обслуживания супружеских пар включала: тщательный сбор анамнеза (социальный статус, ежемесячный доход, профессиональные вредности, перенесенные заболевания, инфекции, передающиеся половым путем (ИППП), росто-весовое соотношение; особенности менструальной и генеративной функций, структура бесплодия); данные бактериологического обследования. Инструментальные исследования включали: ультразвуковое, кимопертубацию, гистеросальпингографию, гистероскопию с биопсией и последующей гистологией, диагностическую лапароскопию, исследование на содержание гормонов и иммунологическую совместимость.
Результаты и обсуждение
Частота бесплодия в целом по ЧР за последние 10 лет колебалась в пределах 13,5-17,6%, причем доля первичного бесплодия составила 56, вторичного – 44% случаев. Бесплодие в первом браке было отмечено в 86, во втором – в 14% случаев.
При изучении продолжительности бесплодного брака были получены следующие результаты: в течение 1 года – у 21; 2 – у 23; 3 – у 15; 4 – у 9; 5 – у 8; 6-8 – у 4; 9 – у 2; 10 лет и более – у 7% супружеских пар.
При исследовании нормоспермия была отмечена у 62, астенозооспермия – у 17, аспермия – у 6, олигозооспермия – у 13, тетратоспермия – у 2% обследованных мужчин. Содержание альфамикроглобулина фертильности было исследовано у 5% мужчин, обратившихся в отделение репродукции, оно было понижено. Обследование мужей на наличие ИППП выявило, что инфицированных хламидиями – 8, микоплазмами – 9, уреаплазмами – 10, ВПГ – 7% обследованных. В структуре причин женского бесплодия преобладали трубное и трубно-перитонеальное, заболеваемость у мужчин как причина бесплодия была отмечена в 34% случаев (рис. 1).
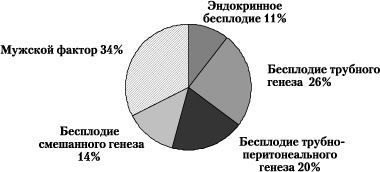
Рис. 1. Структура причин бесплодия в браке в ЧР
Более половины женщин обследуемой группы работали во вредных профессиональных условиях. Причем вредные профессиональные условия городские жительницы имели достоверно чаще, чем жительницы сельской местности (р>0,01). В структуре профессиональных вредностей были выявлены: химическое производство (46%), текстильная промышленность (38%), животноводство (8%) и сельскохозяйственные ядохимикаты (8%). В городе женщины чаще работали в условиях химического производства и в текстильной промышленности, а в сельской местности – в животноводстве и с сельскохозяйственными ядохимикатами. Почти все респонденты отмечали наличие психологических перегрузок на рабочих местах.
По социальному статусу женщины распределились следующим образом: учащиеся –1, безработные – 15, служащие – 71, рабочие – 7%. Среднее и среднее специальное образование было у 19 обследуемых, высшее образование – у 81%. Среди факторов социального неблагополучия преобладающее значение имел низкий материальный уровень жизни (63,8%). Ежемесячный доход в 2003 г. обследуемых супружеских пар составил в среднем 4200 р. (от 2500 до 11000 р.).
Среди перенесенных заболеваний частые ОРЗ и ОРВИ отмечали 44 респондента, заболевания органов дыхания – 18, желудочно-кишечного тракта – 9, мочевыделительной системы – 6, эндокринной системы – 3, системы кровообращения – 1%. Было выявлено, что 19 женщин не имели в анамнезе экстрагенитальных заболеваний. На перенесенные венерические заболевания указали 24, в том числе на сифилис – 3, гонорею – 2, микоплазмоз – 8, хламидиоз – 7, уреаплазмоз – 3, трихомониаз – 1% обследованных женщин.
Становление менструальной функции происходило у 24 пациенток – до 13 лет, у 54 – в 13-14, у 19 – в 15-16, у 3% – в 17-18 лет. На момент обращения у 89% респонденток наблюдался регулярный менструальный цикл, у 11 – нерегулярный; у 46 женщин продолжительность менструального цикла составила 28 дней, у 10 – до 25, у 12 – больше 30, вариабельные менструации отмечали 9% обследованных женщин. На болезненные месячные указали 23% пациенток. Средства контрацепции не использовали 66; комбинированными оральными контрацептивами пользовались 20, внутриматочной контрацепцией – 9, презервативами – 6% обследованных женщин.
При вторичном бесплодии одни роды были у 20, двое родов – у 2, медицинские аборты до 12 недель – у 29, самопроизвольные выкидыши – у 18, одна внематочная беременность – у 12, две внематочные беременности – 4%. Операции на органах малого таза отмечали 24 женщины, из них резекцию одного яичника – 6, резекцию обоих яичников – 3, одностороннюю тубэктомию – 10, двустороннюю тубэктомию – 5, консервативную миомэктомию – 1%. Дефицит массы тела наблюдался у 12 обследуемых, у 14% – ожирение 2-3 степени.
Хронические воспалительные заболевания органов малого таза имели 42, спаечный процесс в малом тазу – 14, генитальный эндометриоз – 2, псевдоэрозию шейки матки – 9, синдром поликистозных яичников – 4, кисты яичников – 3, миому матки – 5, бактериальный вагиноз – 3, аномалии развития – 1% женщин.
Произведенное ультразвуковое исследование органов малого таза позволило обнаружить миому матки – у 9, кисты яичников – у 13, спаечный процесс в малом тазу – у 28, синдром поликистозных яичников – у 10, аденомиоз – у 3, патологию развития матки – у 8%.
При исследовании уровня гормонов повышенный уровень пролактина выявлен у 11, фолликулостимулирующего гормона (ФСГ) – у 6, лютеинизирующего гормона (ЛГ) – у 46% женщин. Соотношение уровней ФСГ/ЛГ соответствовало 1 – у 43, 2 – у 57; содержание эстрадиола у 9 женщин было ниже 30 ед, у 7% – выше 200 ед; уровень прогестерона снижен у 15%, уровень кортизола был повышен у 11%; содержание тестостерона в крови увеличено у 10%; содержание 17 – КС увеличено у 22, уровень тиреотропного гормона был повышен у 8% женщин.
По данным ВОЗ (2000), более 70% населения поражено ИППП, которые приводят к формированию трубно-перитонеальной формы бесплодия. Инфицирование хламидиями было выявлено у 9, микоплазмами – у 12, уреаплазмами – у 10, цитомегаловирусом– у 28, герпесом – у 19% женщин.
При гистеросальпингографии стеноз труб был обнаружен у 1, двусторонняя непроходимость маточных труб – у 11, односторонняя непроходимость маточной трубы – у 11, гидросальпинкс слева – у 5, гидросальпинкс справа – у 3 и дискоординация сократительной активности маточных труб – у 1% обследованных. При проведении гистероскопии с последующим гистологическим исследованием патологии не было выявлено – у 27% женщин. Структура патологии представлена на рис. 2.
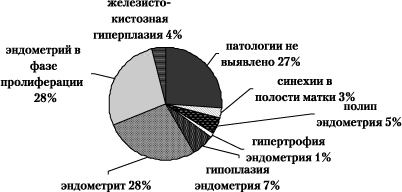
Рис. 2. Данные гистологического исследования
При диагностической лапароскопии были обнаружены: кисты яичников – у 10, миома матки – у 12, спаечный процесс в полости малого таза – у 41, аномалии развития матки – у 1, генитальный эндометриоз – у 31% обследованных женщин.
Среди обратившихся супружеских пар иммунологическая несовместимость нами была выявлена в 1% случаев. На основании полученных данных и глубокого их анализа в каждом отдельно взятом случае подбиралась индивидуальная тактика лечения и ведения бесплодной супружеской пары. Результаты бактериологических исследований показали, что лечение инфекционной патологии требуется в 40% случаев. Проведение стимуляции овуляции без применения высоких репродуктивных технологий необходимо в 12% случаев.
Большому проценту супружеских пар, обратившихся в отделение репродукции Республиканского перинатального центра, было показано применение высокоспециализированных репродуктивных технологий, таких как искусственная инсеменация спермой мужа – 40, искусственная инсеменация спермой донора – 22, экстракорпоральное оплодотворение с последующим переносом эмбрионов – в 37, донорство ооцитов было необходимо в 1% случаев.
Необходимость частых визитов к врачу специализированного центра вызывает неудобство у жителей сельской местности, вынужденных тратить временя и средства на приезды в центр. Высокоэффективные методы лечения бесплодия, к сожалению, не доступны широкому кругу пациентов, т.к. требуют больших материальных затрат. Необходимы разработка и внедрение медико-социальных программ, финансируемых из средств бюджета, для обеспечения социально защищенных слоев населения высокотехнологическими способами лечения бесплодия.
СПИСОК ЛИТЕРАТУРЫ
1. Айламазян Э.К., Беляева Т.В., Виноградова Е.Г. Влияние экологической обстановки на репродуктивное здоровье женщины. Новый взгляд на проблему //Вестн. Рос. ассоц. акуш.– гин. 1996. № 2. C. 13-16.
2. Коновалов О.Е. Приоритетные направления профилактики нарушений репродуктивного здоровья // Проблемы социальной гигиены и история медицины. 1998. № 4. С. 9-13.
3. Лисицын Ю.П. Проблемы нормалогии в здравоохранении //Экон. здравоохр. 2003. № 3. С. 5-7.
4. Совещание координаторов по вопросам охраны здоровья женщин и детей: Отчет о совещании ВОЗ. Женева: ЕРБ ВОЗ. 1996. 22 с.
5. Филиппов О.С., Радионченко А.А. Медико-социальные аспекты репродуктивного здоровья фертильных женщин в условиях промышленного города //Здравоохр. РФ. 1997. № 2. C. 24-25.
6. Щеплягина Л.А. Медико-социальные последствия йоддефицитных состояний // Рос. педиатр. журн. 1998. № 1. С. 33-37.
7. WHO: Special Programme Human Reproduction/Fertil. Steril. 1987. Р. 13-16.
ПЕДИАТРИЯУДК 616-053.5-071.3
©Коллектив авторов, 2004
Поступила 23.07.04 г.
Э.В БУШУЕВА, Н.Н. ЕМЕЛЬЯНОВА, А.Г. КИРИЛЛОВ, Н.А. МАТВЕЕВА
ЭТНИЧЕСКИЕ И ТЕРРИТОРИАЛЬНЫЕ ОСОБЕННОСТИ ФИЗИЧЕСКОГО РАЗВИТИЯ ДЕТЕЙ
Чувашский государственный университет им. И.Н. Ульянова,
Государственная медицинская академия, Нижний Новгород,
Министерство здравоохранения Чувашской Республики, Чебоксары
Проведен анализ тотальных размеров школьников регионов ПФО. Выявлены основные закономерности этнических и территориальных особенностей. В целях создания стандартов физического развития и разработки программы оздоровительно-реабилитационных мероприятий в образовательных учреждениях регионов обоснована необходимость проведения комплексного клинико-социального исследования по этническо-территориальным особенностям состояния здоровья школьников в регионах ПФО.
An analysis changeability of PFD different regions is made. The basic regularities of the schoolchildren ethnic and territorial peculiarities are revealed. A necessity of the complex clinicosocial investigation conduction according to the ethnic and territorial peculiarities of the schoolchildren health state in PFD regions for creation in a perspective of the physical development standarts and laboratorien of the sanitary and rehabilitation measure program in the region educational institutions is substantiated.
Первоначальная репрезентативная информация об особенностях роста и развития детей мужского пола разных национальностей в конце XIX столетия заимствована из трудов земских врачей России. В 1874 г. В. Евгеньев, а в 1889 г. М. Кондратский изучали физическое развитие различных групп населения Марий Эл. В 1886 г. земский врач И. Благовидов опубликовал диссертацию «Материалы к исследованию здоровья инородцев Симбирской губернии Буинского уезда (чуваши, татары, мордва)». Большинство работ о физическом развитии детей опубликовано в 60-80-е годы XX столетия, в 90-е годы и в начале XXI столетия исследования по обсуждаемой проблеме сократились, несмотря на повсеместные негативные тенденции в физическом развитии детей России.
Основные показатели физического развития обобщают приоритетные параметры состояния здоровья детского населения. В опубликованных материалах XX столетия раскрыты тенденции роста и развития детей: смена выраженных проявлений акселерации на их стабилизацию, повсеместное появление признаков децелерации, т.е. замедления скорости созревания растущего организма [1, 2, 9, 10]. Анализ эпохальных тенденций развития детей и подростков свидетельствует о том, что антропометрические показатели адекватно отражают изменения социально-гигиенических условий жизни населения. В работах 80-90-х годов содержатся данные о том, что на фоне эпохальных циклических изменений отмечаются негативные тенденции в физическом развитии детей и подростков России как результат влияния на организм многочисленных социальных и экологических факторов риска. В начале XXI столетия отмечен рост заболеваемости, инвалидности детей на фоне сохраняющегося экологического неблагополучия, что не могло не отразиться на процессах роста и развития [1].
В конце XX столетия сохранялись этнические и территориальные особенности физического развития школьников [6]. В этом плане уникальны масштабные исследования московских антропологов географической изменчивости соматометрических показателей школьников с определением ее факторной структуры на основе методов многомерной статистики. Анализ свидетельствует, что различия в физическом развитии детей и подростков города и села сохраняются. Дети из сельской местности значительно ниже ростом городских сверстников. На территориальную вариабельность длины тела мощное воздействие оказывает этногенетический фактор. Причем антропологическое своеобразие групп определяется не только показателем дефинитивной длины тела, но и самим ходом и интенсивностью ростовых процессов [3].
Сложившаяся в прошлом веке система регулярных массовых унифицированных антропометрических обследований детей и подростков с разработкой нормативов физического развития должна модернизироваться для социально-гигиенического мониторинга. Особого внимания заслуживает проблема создания эталонных нормативных статистических параметров физического развития, поскольку это имеет важное прикладное значение для оценки физического развития ребенка и подростка в педиатрической практике, а также для сравнительной групповой оценки различных детских коллективов [7].
Материалы и методы
Нами проведен анализ опубликованных материалов по физическому развитию школьников на территории Приволжского федерального округа (ПФО) и определены перспективы комплексных исследований в рамках обозначенной проблемы. В исследовании использованы собственные материалы, а также опубликованные материалы в исторических сборниках по физическому развитию детей и подростков городов и сельских местностей Российской Федерации [4, 5, 8].
Мы изучили этнические и территориальные особенности тотальных размеров тела у мальчиков и девочек 8 и 15 лет, а также территориальные особенности физического развития русских детей в регионах, объединенных ПФО, за три десятилетия – 70-е, 80-е и 90-е годы XX столетия.
Результаты и обсуждение
В 70-е годы средние значения длины тела (ДТ) существенно отличались у мальчиков и девочек русской, удмуртской, татарской и чувашской национальностей (табл. 1). По сравнению с русскими ДТ у школьников других национальностей была существенно меньше (р<0,05). Самые низкие значения ДТ в 8 лет зафиксированы у мальчиков и девочек-чувашек, далее по возрастающей ДТ располагались школьники городов Казани, Йошкар-Олы, Ижевска. В 15-летнем возрасте по средним величинам ДТ, близким к дефинитивным значениям, различия у подростков разных национальностей сохраняются. Однако к завершению пубертатного периода мальчики татарской национальности становятся на 3 см выше марийцев и на 2 см выше удмуртов (р<0,05).
Таблица 1
Различия средних величин (Х±m) тотальных размеров тела школьников разных национальностей ПФО
Территория 1970-е годы мальчики девочки 8 лет 15 лет 8 лет 15 лет Длина тела, см Нижегородская обл. (Н.Новгород, русские) 126,46±0,40 167,08±0,87 126,66±0,44 161,76±0,46 Республика Марий Эл (город, мари) -2,76• -10,12• -4,04• -5,82• Республика Татарстан (Казань, татары) -5,00• -7,39• -5,48• -5,74• Удмуртская Республика (Ижевск, удмурты) -1,00• -9,44• -2,07• -6,88• Чувашская Республика (чуваши) -5,86• -15,65• -7,26• -9,15• Масса тела, кг Нижегородская обл. (Н.Новгород, русские) 25,80±0,30 55,56±0,96 24,90±0,34 53,88±0,60 Республика Марий Эл (город, мари) -3,66• -10,61• -2,84• -6,90• Республика Татарстан (Казань, татары) -2,84• -7,06• -2,03• -6,12• Удмуртская Республика (Ижевск, удмурты) -1,40• -9,66• -0,62 -6,46• Чувашская Республика (чуваши) -2,90• -13,26• -2,80• -9,58•
Здесь и в других таблицах знак •указывает, что различия достоверны
Масса тела (МТ), как тесно сопряженный с ДТ показатель, фактически повторяет основные закономерности этнических различий. Однако нельзя не отметить, что средние показатели МТ у мальчиков 8 лет татар, чувашей и марийцев отличаются очень незначительно. В 15-летнем возрасте МТ у русских мальчиков достоверно больше, но у других национальностей значения МТ, близкие к дефинитивным значениям и во многом определяющие соматотипические особенности человека, перераспределяются. Самыми «тяжелыми» становятся татары, затем соответственно удмурты, мари и чуваши.
Анализируя соматометрические показатели девочек, следует привлечь внимание к ряду особенностей. Как проявление полового диморфизма ДТ и МТ у 8-летних девочек всех национальностей ниже, чем у мальчиков. У девочек мари и чувашек средние значения МТ сходны, «тяжелее» татарки и удмуртки, у последних МТ существенно не отличается от средних значений МТ русских девочек. В 15 лет ДТ у девочек всех национальностей меньше, чем у мальчиков, что в определенной степени отражает сходство в сроках полового созревания. По МТ мало отличаются 15-летние девочки городов Казани, Ижевска, близки к ним данные МТ девочек мари, самые низкие показатели МТ – у чувашек.
В последующие десятилетия (80-90-е годы) на фоне сохраняющейся информации о физическом развитии русских школьников существенно сокращаются данные о физическом развитии школьников других национальностей, не всегда указывается территориальная принадлежность материала (город, село). Это затрудняет анализ динамики физического развития, особенно по данным 80-х годов (табл. 2). Следует отметить уменьшение достоверных различий в тотальных размерах тела школьников разных национальностей.
Таблица 2
Различия средних величин (Х±m) тотальных размеров тела школьников
разных национальностей ПФО
|
Территория |
1980-е годы | |||
|
мальчики |
девочки | |||
|
8 лет |
15 лет |
8 лет |
15 лет | |
|
Длина тела, см | ||||
|
Нижегородская обл. (Н.Новгород, русские) |
128,25±0,40 |
167,81±0,69 |
127,76±0,41 |
160,75±0,46 |
|
Республика Башкортостан (Салават, башкиры) |
-1,92 |
- |
-2,48* |
- |
|
Удмуртская Республика (Ижевск, удмурты) |
-0,33 |
-4,39* |
1,44* |
- |
|
Чувашская Республика (чуваши) |
-4,25* |
-10,01* |
-7,76* |
-5,05* |
|
Масса тела, кг | ||||
|
Нижегородская обл. (Н.Новгород, русские) |
26,38±0,25 |
54,71±0,77 |
25,64±0,28 |
52,98±0,60 |
|
Республика Башкортостан (Салават, башкиры) |
-0,45 |
- |
0,06 |
- |
|
Удмуртская Республика (Ижевск, удмурты) |
0,64 |
-2,85* |
0,16 |
- |
|
|
||||
|
Чувашская Республика (чуваши) |
-4,08 |
-4,41 |
-3,34 |
-5,68 |
В 90-е годы (табл. 3) русские мальчики 8 и 15 лет выше своих сверстников – башкир, коми, чувашей, татар и мари. Сходные данные (по менее полной информации) имеют девочки. Не различались средние величины ДТ у мальчиков 8 лет башкир, татар, коми. Существенно ниже своих сверстников мальчики чувашской и марийской национальностей. К завершению периода полового созревания средние величины ДТ у русских мальчиков больше, чем у мальчиков других национальностей, среди последних более выражены различия между собой.
Таблица 3
Различия средних величин (Х±m) тотальных размеров тела школьников
разных национальностей ПФО
|
Территория |
1990-е годы | |||
|
мальчики |
девочки | |||
|
8 лет |
15 лет |
8 лет |
15 лет | |
|
Длина тела, см | ||||
|
Нижегородская обл. (Н.Новгород, русские) |
128,5±0,37 |
167,4±0,76 |
128,4±0,34 |
162,2±0,46 |
|
Республика Башкортостан (Бирск, башкиры) |
-0,9* |
-2,1* |
-4,9* |
-1,5 |
|
Республика Марий Эл (Советский р-н, мари) |
-6,5* |
-12,3* |
-9,3* |
-7,3* |
|
Республика Татарстан (Казань, татары) |
-2,5* |
-3,4* |
- |
- |
|
Чувашская Республика (чуваши) |
-3,6* |
-8,2* |
-4,3* |
-3,8* |
|
Коми-Пермяцкий АО (Ухта и Сегежи, Коми) |
-1,9* |
- |
-2,7* |
- |
|
Масса тела, кг | ||||
|
Нижегородская обл. (Н.Новгород, русские) |
25,7±0,24 |
53,5±0,93 |
25,0±0,24 |
53,1±0,50 |
|
Республика Башкортостан (Бирск, башкиры) |
-0,3 |
-0,6 |
-2,2* |
-1,4 |
|
Республика Марий Эл (Советский р-н, мари) |
-3,2* |
-8,3* |
-3,0* |
-5,8* |
|
Республика Татарстан (Казань, татары) |
0,2 |
-2,0 |
- |
- |
|
Чувашская Республика (чуваши) |
-1,9 |
-5,8 |
-2,3* |
-6,3* |
|
Коми-Пермяцкий АО (Ухта и Сегежи, Коми) |
-0,6* |
- |
-0,3 |
- |
В конце XX столетия у мальчиков 8 и 15 лет разных национальностей сглаживаются различия в МТ. Сходны средние значения МТ у мальчиков русских, татар, башкир и коми. Вероятно, это можно связать с повсеместным «трофологическим» синдромом у детей, т.е. со значительным возрастанием доли детей с дефицитом МТ по отношению к ДТ. Среди девочек разных национальностей различия в МТ более выражены. Средние значения МТ у русских девочек существенно превышают таковые у девочек других национальностей.
Изучение территориальных особенностей физического развития оказалось возможным лишь у русских школьников, проживающих в разных городах ПФО (табл. 4-6). Существенные различия в ДТ наблюдались лишь в 70-е годы, когда были зафиксированы меньшие средние значения ДТ у мальчиков и девочек 8 и 15 лет городов Казани и Ульяновска по сравнению со школьниками Н.Новгорода, что подтверждается и более низкими показателями МТ. В 80-х и 90-х годах эти различия сглаживаются, сохраняясь лишь в отдельных возрастно-половых группах.
Таблица 4
Различия средних величин (Х±m) тотальных размеров тела русских школьников
на территориях ПФО
|
Территория |
1970-е
годы | |||
|
мальчики |
девочки | |||
|
8
лет |
15
лет |
8
лет |
15
лет | |
|
Длина тела,
см | ||||
|
Нижегородская
обл. (Н.Новгород, русские) Республика
Татарстан (Казань) Ульяновская
область (Ульяновск) Республика
Мордовия (Саранск) |
126,46±0,40 -2,09* -1,72* -1,46 |
167,08±0,87 -4,35* -5,24* - |
126,66±0,44 -0,81* -2,72* -0,16 |
161,76±0,46 -3,26* -3,46* - |
|
Масса тела,
кг | ||||
|
Нижегородская
обл. (Н.Новгород, русские) Республика
Татарстан (Казань) Ульяновская
область (Ульяновск) Республика
Мордовия (Саранск) |
25,8±0,30 -0,81 -1,20 -0,30 |
55,56±0,96 -4,15* -4,86* - |
24,6±0,34 -0,17 -0,60 0,50 |
53,88±0,60 -2,68* -3,18* - |
Таблица 5
Различия средних величин (Х±m) тотальных размеров тела русских школьников
на территориях ПФО
|
Территория |
1980-е
годы | |||
|
мальчики |
девочки | |||
|
8
лет |
15
лет |
8
лет |
15
лет | |
|
Длина тела,
см | ||||
|
Нижегородская
обл. (Н.Новгород, русские) Пермская
область (Пермь) Самарская
область (Куйбышев) Ульяновская
область (Ульяновск) |
128,25±0,40 -0,25 0,62 0,81 |
167,81±0,69 0,59 1,41 -0,55 |
127,76±0,41 -1,76* -0,69 0,36 |
160,75±0,46 -0,05 1,53* 0,37 |
|
Масса тела,
кг | ||||
|
Нижегородская
обл. (Н.Новгород, русские) Пермская
область (Пермь) Самарская
область (Куйбышев) Ульяновская
область (Ульяновск) |
26,38±0,25 -0,18 -0,21 0,44 |
54,71±0,77 2,69* 2,24* 1,29 |
25,64±0,28 -0,54 0,34 0,24 |
52,98±0,60 0,02 0,59 -0,54 |
Таблица 6
Различия средних величин (Х±m) тотальных размеров тела русских школьников
на территориях ПФО
|
Территория |
1990-е
годы | |||
|
мальчики |
девочки | |||
|
8
лет |
15
лет |
8
лет |
15
лет | |
|
Длина тела,
см | ||||
|
Нижегородская
обл. (Н.Новгород, русские) |
128,5±0,37 |
167,4±0,76 |
128,4±0,34 |
162,2±0,46 |
|
Республика
Татарстан (Казань) |
-1,5* |
-1,4 |
-1,9* |
-1,2 |
|
Оренбургская
область (Оренбург) |
-0,1 |
- |
-0,5 |
- |
|
Пермская
область (Пермь) |
- |
-2,3* |
- |
-1,1 |
|
Саратовская
область (Хвалынский р-н) |
-0,6 |
+2,2 |
-1,1 |
+1,5 |
|
Ульяновская
область (Ульяновск) |
+0,1 |
+2,2* |
+0,1 |
+0,9 |
|
Масса тела,
кг | ||||
|
Нижегородская
обл. (Н.Новгород, русские) |
25,7±0,24 |
53,5±0,93 |
25,0±0,24 |
53,1±0,58 |
|
Республика
Татарстан (Казань) |
+1,3* |
+0,8 |
+0,8 |
+0,5 |
|
Оренбургская
область (Оренбург) |
+0,8* |
- |
+0,9* |
- |
|
Пермская
область (Пермь) |
- |
+0,0 |
- |
-0,4 |
|
Саратовская
область (Хвалынский р-н) |
+0,5 |
+3,6* |
+1,4* |
-0,1 |
|
Ульяновская
область (Ульяновск) |
+0,7* |
+3,5* |
+0,3 |
+0,3 |
Таким образом, в последние три десятилетия XX века наблюдалась временная, пространственная и этническая изменчивость тотальных размеров тела у детей школьного возраста. Для разработки теоретических проблем роста и развития детей, решения прикладных задач абсолютно необходимо продолжение массовых антропометрических обследований детского возраста по унифицированным программам. На проведение таких исследований нацеливает Постановление Правительства РФ № 916 от 29.12.2001 г. «Об общероссийской системе мониторинга состояния физического здоровья населения, физического развития детей, подростков и молодежи».
СПИСОК ЛИТЕРАТУРЫ
1. Баранов А.А. Проблемы роста и развития здорового ребенка: теоретические и научно–практические проблемы // Рос. педиатр. журн. 1999. №2. С. 4-6.
2. Баранов А.А., Матвеева Н.А. Здоровье школьников (Пути его укрепления). Красноярск: Изд-во Краснояр. ун-та, 1989. С.3-69.
3. Година Е.З. и др. Картографирование в анализе географической изменчивости показателей роста и развития у детей и подростков. Методы исследования физического развития детей в популяционном мониторинге. М., 1999. С. 137-170.
4. Матвеева Н.А. и др. Динамика физического развития школьников Нижнего Новгорода // Гигиена и санитария. 1997. №2. С. 26-28.
5. Матвеева Н.А. и др. Динамика физического развития сельских школьников-чувашей (1884-1999 гг.) // Гигиена и санитария. 2001. №3. С. 64-67.
6. Максимова Т.М. Закономерности формирования и местные особенности заболеваемости и физического развития населения различных территорий России.//Региональные проблемы здоровья населения России. М., 1993. С. 186-203.
7. Максимова Т.М. Организация и методика оценки физического развития детей.//Материалы по физическому развитию детей и подростков городов и сельских местностей. Вып. 5. М., 1998. С.168-192.
8. Материалы по физическому развитию детей и подростков городов и сельских местностей СССР М., 1977, Вып. 3; М., 1986. Вып.4, Вып.5.
9. Никитюк Б.А. Акселерация развития (причины, механизмы, проявления и последствия)// Итоги науки и техники. Антропология. Т.3. М.: ВИНИТИ, 1989. С. 5-76.
10. Ямпольская Ю.А. Тенденции физического развития
девочек Москвы в последние два десятилетия и их прогноз на ближайшие годы
// Гигиена и санитария. 1993. №9. С.
24-28.
УДК 616.053
© М.В. Краснов, 2004
Поступила 16.03.04 г.
М.В. КРАСНОВ
ЗДОРОВЫЙ ОБРАЗ ЖИЗНИ - ОСНОВА ПРОФИЛАКТИЧЕСКОЙ ПЕДИАТРИИ
Чувашское региональное отделение «Союз педиатров России»,
Чувашский государственный университет им. И.Н.Ульянова, Чебоксары
Представлены данные о влиянии образа жизни на здоровье и формированию здорового образа жизни у детей.
Data demonstrating the influence of way of living on health and measurements devoted to developing the healthy way of living for children are represented.
Состояние здоровья детской популяции страны многими специалистами оценивается как катастрофическое и угрожающее национальной безопасности [1-3]. Численность населения почти во всех регионах Российской Федерации уменьшается. За десятилетний период доля здоровых детей уменьшилась почти в 1,5 раза. За последние пять лет заболеваемость детей в возрасте до 14 лет увеличилась на 24,4, подросткового возраста – на 31,4%. Темпы роста хронической патологии среди подростков в 1,5–2 раза выше. Увеличилось количество детей с отставанием физического развития. Снизились функциональные возможности детей: сила мышц – на 20, ЖЕЛ – на 15%. Чтобы улучшить качество здоровья детей, следует воздействовать на все компоненты, участвующие в формировании здоровья детей, в первую очередь на образ жизни.
Известно, что здоровье детей и взрослых является комплексным результатом сложного взаимодействия человека с природой и обществом, обусловлено генетическими особенностями организма, экологическим состоянием территории проживания, образом жизни, характером и уровнем социально-экономического развития общества, уровнем образования и культуры населения, доступностью и качеством медицинской помощи, а также профилактическими мероприятиями по охране материнства и детства. По данным известных отечественных и зарубежных ученых, образ жизни занимает 55% удельного веса факторов, формирующих здоровье, экология – 20-25, наследственность – 20, здравоохранение – 10%. Отсюда понятно, почему образ жизни является основным вопросом медицины.
В понятие образа жизни входят трудовая, психоинтеллектуальная деятельность, физическая активность, характер питания, режим труда и отдыха, вредные привычки, материальное обеспечение, медицинская, социально-культурная, общественно-политическая активность, взаимоотношение в семье, бытовые взаимоотношения и общение, способ переживания жизненных ситуаций. Среди множества факторов, влияющих на формирование здоровья ребенка, определяющими являются также среда обитания, качество питания, обеспеченность витаминами и микроэлементами, в том числе йодом, цинком и др.
Здоровый образ жизни (ЗОЖ) – это, в первую очередь, активная деятельность людей, направленная на сохранение и улучшение здоровья. Под ЗОЖ следует понимать типичные формы и способы повседневной жизнедеятельности человека, которые укрепляют и совершенствуют резервные возможности организма, обеспечивая тем самым успешное выполнение своих социальных и профессиональных функций независимо от политических, экономических и социально-психологических ситуаций (таблица). Формирование ЗОЖ является главным рычагом первичной профилактики и укрепления здоровья населения через изменение стиля и уклада жизни, его оздоровление с использованием гигиенических знаний для организации правильного питания, стиля жизни, в борьбе с гиподинамией, стрессом, вредными привычками.
Основные характеристики здорового и нездорового образов жизни
|
Здоровый
образ жизни |
Нездоровый
образ жизни |
|
Полноценный
отдых |
Неполноценный
отдых |
|
Активная
жизненная позиция |
Социальная
пассивность |
|
Сбалансированное
питание |
Несбалансированное
питание |
|
Регулярная
физическая и двигательная активность |
Гиподинамия |
|
Отсутствие
вредных привычек |
Злоупотребление
курением, алкоголем, наркомания |
|
Высокая
медицинская активность |
Низкая медицинская
активность |
|
Удовлетворенность
работой |
Неудовлетворенность
работой, жизненной ситуацией |
|
Бодрость,
отсутствие усталости |
Переутомление |
|
Физический и
духовный комфорт |
Физический и
духовный дискомфорт |
|
Экономическая
и материальная независимость |
Экономическая
и материальная зависимость |
|
Психофизиологическая
удовлетворенность |
Психофизиологическая
неудовлетворенность |
|
Семейная
гармония и стойкая семья |
Семейная
дисгармония и нестойкая
семья |
ЗОЖ является одним из основных факторов долголетия. К сожалению, в нашей стране в последние годы регистрируется снижение средней продолжительности жизни. Только коррекция питания школьников (введение дополнительно в рацион микроэлементов и витаминов, правильное соотношение Б:Ж:У) позволит повысить познавательные и интеллектуальные возможности детей, их уровень социальной интеграции, снизить риск развития в трудоспособном возрасте атеросклероза, сахарного диабета, гипертонической болезни, злокачественных опухолей, остеопороза и др. Доказано, что в основе гипертонии, инфаркта миокарда, заболеваний сердечно-сосудистой системы лежат нездоровый образ жизни, бесконтрольная еда, курение, а ограничение натрия приводит к снижению больных гипертонией.
Одной из ведущих причин прогрессивного ухудшения показателей здоровья детей является неэффективность профилактических мероприятий по сохранению и укреплению здоровья детей. В формировании ЗОЖ, здоровья всех членов семьи велика роль семьи, образовательных и оздоровительных учреждений. Очень важно с раннего детства прививать детям, членам семьи культуру ЗОЖ. ЗОЖ включает правильный режим дня, труда и отдыха, рациональное питание, занятие физической культурой, катание на коньках, лыжах, бег, пребывание на свежем воздухе, общение с членами семьи, друзьями, природой. Научными исследованиями доказано, что общение с природой и животными создает благоприятные условия для оптимального отдыха нервной системы, снимает утомление, предупреждает развитие неврозов.
Семья – основное звено формирования полезных привычек. Первые впечатления ребенка связаны с выполнением определенного действия, выносятся из домашнего бытия. Ребенок видит, воспринимает, старается подражать, все у него закрепляется в сознании независимо от его неокрепшей воли. Все то, что видел ребенок в первые 3-7 лет, запоминается больше, чем в более поздние периоды жизни. Образ жизни семьи на этом этапе ребенок воспринимает как стандарт. В последующей жизни он действует по образу и подобию. Пример родителей, их повседневная жизнь, образ жизни – основа поступков и действий ребенка. Какие родители – такими будут дети. Важно, чтобы родители не теряли связующей ниточки с ребенком.
Известный нейрофизиолог В.Д. Колесов выделял четыре условия формирования привычек: первое – пристальное внимание родителей к действиям ребенка. Выработка правильного навыка и закрепление его в привычку. Второе – строгая организация всей деятельности ребенка, без подавления инициативы. Третье – пример взрослых для формирования полезной привычки. Четвертое – подкрепляющие действия в виде похвалы, одобрения, примера для других детей или друзей.
Семье и школе принадлежит решающая роль в формировании навыков и привычек ЗОЖ у подрастающего поколения. Сегодня особое значение приобретает организация гигиенического обучения. Привитие школьникам навыков личной гигиены играет большую роль в профилактике заболеваний, в первую очередь таких как кишечные инфекции, глистные инвазии, различные отравления, туберкулез, кожные заболевания и др. Соблюдение режима дня, питания, физическая активность – одно из важнейших условий высокой работоспособности организма человека. Курение, употребление спиртных напитков, применение наркотических и токсических веществ, половые извращения часто начинаются в школьном возрасте. Эти вредные привычки в детстве часто навязываются друзьями, особую роль играет жадность.
В нашей стране уделялось большое внимание здоровому образу жизни, но в 1980-2000 гг. из-за резкого сокращения финансирования было разрушено или ликвидировано множество спортивных и культурных сооружений. В США, Германии и в других высокоразвитых капиталистических странах более чем в 30 раз превышает количество спортивных залов и сооружений. Этим странам удалось убедить нацию трезво оценить состояние своего здоровья. Целенаправленная деятельность энтузиастов ЗОЖ, специалистов физической культуры, политиков, врачей была подчинена постулату: «Если мы не станем заниматься физическими упражнениями, закаляться, укреплять свое здоровье, употреблять натуральные продукты, мы погибнем от инфарктов, диабетов, инсульта, психических расстройств, аллергии и прочих напастей».
В последние годы в стране восстанавливается то, что разрушено. По сравнению с высокоразвитыми странами мы еще отстаем, мы еще недостаточно заинтересованы в формировании и сохранении своего здоровья. Работа проводится, но спонтанно. Поэтому внедрение ЗОЖ в нашей стране идет медленно, эффект минимальный. Причин много, и объективных и необъективных. Объективными причинами являются слабая экономическая база развития физкультурно-оздоровительного движения, несовершенство его структуры, недостаточно действующих законодательных актов по оздоровлению нации. Необъективными причинами являются недостаточная убежденность и грамотность населения, нестабильная мотивация и потребность в двигательной активности, неорганизованность, пассивность, неумение организовать активный досуг. Поэтому мы должны помнить основной постулат: «Купить здоровье нельзя – его можно только заработать собственными постоянными усилиями».
Президент РФ, президенты субъектов Федерации в последние годы обратили внимание на необходимость улучшения качества здоровья населения страны, развития физической культуры и спорта. В июне 2002 г. в Москве состоялся круглый стол «Культура и здоровье», организованный комитетом Государственной Думы по охране здоровья и спорту, образованию и науке совместно с журналом «Культура здоровой жизни», в октябре 2002 г. – Парламентские слушания о здоровом образе жизни. В Чувашии под непосредственным руководством президента Н.В. Федорова проводится целенаправленная работа по развитию физической культуры и спорта, строятся спортивно-оздоровительные объекты, детские юношеские спортивные школы, дворовые спортивные площадки, в школах введен дополнительный урок физкультуры. Президент Чувашской Республики объявил 2003 г. – годом семьи, 2004 г. – годом ЗОЖ.
Однако в стране нет достаточной культуры здоровья, серьезного движения за ЗОЖ. Средства массовой информации, кино рекламируют курение, алкоголь, пиво. Парадокс представляется в том, что работа средств массовой информации, телевидения построена на пропаганде нездорового образа жизни – низменных качеств человека, пропаганде алкоголя, пива и курения, часто сами врачи, педагоги, многие деятели культуры на словах пропагандируют ЗОЖ, на деле ведут нездоровый образ жизни. Необходимы дополнения в Закон о средствах массовой информации об ограничении пропаганды вредных привычек. Следовательно, прогрессирующее ухудшение состояния здоровья детей и подростков связано с потерей контроля за его формированием, ослаблением внимания научно-исследовательских коллективов к разработке фундаментальных вопросов роста и развития детей в критические периоды жизни из-за низкого финансирования, профилактических, реабилитационных технологий, а также из-за отсутствия адекватных программ по обучению детей навыкам ЗОЖ.
Понимая серьезность сложившейся ситуации со здоровьем детей и подростков, правительство поставило перед ведущими педиатрическими научными учреждениями задачу выработать теоретические основы надежной системы охраны здоровья подростков. В области охраны здоровья детей ведется государственная политика. Основными компонентами государственной политики в области охраны и укрепления здоровья детей и подростков являются: научно-методическое обеспечение; законодательная база и подзаконные акты, обеспечивающие сохранение и укрепление здоровья детей в процессе обучения и воспитания; формирование ЗОЖ; создание условий для благоприятного роста и развития детей в школе; использование здоровьесберегающих образовательных технологий; эффективное медицинское обеспечение в школе. В стране принята федеральная целевая программа «Здоровый ребенок» на 2003-2006 гг., учитывающая первоочередные задачи педиатрической науки и практики по формированию здоровья детей.
Таким образом, первоочередной задачей медиков, педагогов является формирование ЗОЖ. Именно ЗОЖ является главным рычагом первичной профилактики и укрепления здоровья населения через изменение стиля и уклада жизни, оздоровление с использованием гигиенических знаний для организации правильного питания, стиля жизни, в борьбе с гиподинамией, стрессом, вредными привычками. Семье и образовательным учреждениям принадлежит решающая роль в выработке у подрастающего поколения навыков и привычек ЗОЖ. Особое значение в выработке ЗОЖ приобретает организация гигиенического обучения. Очень важны уроки, беседы и лекции для родителей и детей о влиянии различных факторов на здоровье. Привитие школьникам основных навыков личной гигиены играет большую роль в профилактике заболеваний и сохранении здоровья.
СПИСОК ЛИТЕРАТУРЫ
1. Баранов А.А., Лапин Ю.Е. Принципы государственной политики по охране здоровья детей// Современные проблемы профилактической педиатрии: Матер. VIII конгресса педиатров России. М., 2003. С.27.
2. Шарапова О.В. Состояние и перспективы развития педиатрической науки и практики в Российской Федерации// Матер. IX конгресса педиатров. М., 2004.
3. Шкарин В.В., Халецкая О.В. Итоги диспансеризации и пути улучшения состояния здоровья детского населения Приволжского федерального округа// Здравоохранение Приволжского федерального округа. 2003. №2. С. 13-20.
УДК 614.2. 616.053
© М.В. Краснов, В.М. Краснов, 2004
Поступила 09.04.04 г.
М.В. КРАСНОВ, В.М. КРАСНОВ
АКТУАЛЬНЫЕ ПРОБЛЕМЫ СОВРЕМЕННОЙ ПРОФИЛАКТИЧЕСКОЙ ПЕДИАТРИИ
Чувашское региональное отделение «Союз педиатров России»,
Чувашский государственный университет, Чебоксары
Представлены данные о состоянии здоровья детей. Показаны важность и актуальность профилактического направления в службе охраны здоровья матери и ребенка, а также основные направления работы по сохранению здоровья этих групп населения.
Data of children health are represented. Importance and actuality of preventive approaches to maternity and children healthcare services and also the main directions of work on children healthcare are demonstrated.
Профилактическая педиатрия – наука и практика формирования здоровья детей и его охраны, т.е. предупреждения болезней и оздоровления. В нашей стране медицина имела профилактическую направленность. Корифеи медицины в работе руководствовались тезисом: «Болезнь легче предупредить, чем лечить». Известно, что здоровье и благополучие детей являются главной заботой семьи, государства и общества в целом, так как дети составляют единственный резерв страны, который в недалеком будущем будет определять ее благополучие, уровень экономического и духовного развития, состояние культуры и науки.
В стране существует служба охраны здоровья матери и ребенка. Детская поликлиника и женская консультация являются основными звеньями этой цепи. Соответствующими приказами четко регламентированы основные разделы работы. Для детской поликлиники они следующие: профилактическая работа с беременными женщинами, профилактическая работа с детьми раннего и дошкольного, школьного возрастов, с подростками.
Каждое звено в этой цепи имеет четко регламентированные задачи обеспечения профилактической работы. Например, профилактическая работа с детьми раннего возраста включает организацию охраны здоровья плода и новорожденного; обеспечение тщательного медицинского наблюдения за детьми раннего возраста, начиная с периода новорожденности; проведение динамического наблюдения за детьми 1 и 2-й группы здоровья; организацию правильного ухода, вскармливания, проведение оздоровительных мероприятий; организацию комплексных диспансерных осмотров и лабораторно-диагностических обследований; профилактику анемии, гипотрофии, рахита; проведение противоэпидемической и прививочной работы; санитарное просвещение родителей, проведение работы с санитарным активом; подготовку детей к поступлению в детское образовательное учреждение (ДОУ); проведение мероприятий, направленных на правильное физическое и нервно-психическое развитие, укрепление здоровья детей, предупреждение инфекционных и неинфекционных заболеваний, сохранение жизни каждого ребенка. Важными моментами в работе медицинских работников являются контакты с родителями, специалистами образовательных учреждений, которые играют решающую роль в организации гигиенического обучения и формировании у детей навыков и привычек здорового образа жизни.
На VIII Конгрессе педиатров Российской Федерации (РФ) в 2003 г. и на последующих всероссийских форумах была дана оценка состоянию здоровья детей, подытожены данные Всероссийской детской диспансеризации, рассмотрены пути улучшения их здоровья [2]. Итоги детской диспансеризации в России неутешительны. Состояние здоровья детской популяции страны многими специалистами оценивается как угрожающее национальной безопасности [1, 3]. В последние годы наиболее существенные негативные тенденции в состоянии здоровья детей включают: прогрессирующий рост распространенности хронических форм соматической патологии; повышение частоты и распространенности нервно-психических болезней у детей; повышение частоты врожденных пороков (в ряде регионов врожденные пороки вышли на первое место в структуре причин неонатальной и постнеонатальной смертности); «возрождение» старых инфекций (туберкулез, сифилис) и распространение новых (ВИЧ-инфекция); нарастание частоты и распространенности экологически детерминированных синдромов и заболеваний (экологической дезадаптации, синдромов химической и радиационной гиперчувствительности, проявлений экогенной интоксикации, хронических заболеваний полигенной природы), рост распространенности наркомании среди школьников; обострение и утяжеление проблемы охраны здоровья детей в чрезвычайных ситуациях – в условиях локальных войн, нарастающее число детей – социальных сирот; повышение числа детей-инвалидов.
В целом по Приволжскому федеральному округу (ПФО) РФ детей с отклонениями в состоянии здоровья выявлено 55, в том числе от 0 до 7 лет – 57, от 7 до 17 – 67,7% [4]. Очень низка доля здоровых детей. Специальные исследования, проведенные НИИ гигиены детей и подростков НЦ ЗД РАМН, показали еще более низкий процент доли здоровых детей, чем результаты всеобщей диспансеризации.
В последние годы возросла заболеваемость детей психопатиями и реактивными психозами. Энцефалопатии и мозговые дисфункции, причиной которых служат ишемически-гипоксические поражения мозга плода и новорожденного, продолжают занимать ведущее положение среди болезней нервно-психической сферы. Не уступает им и умственная отсталость. Частота глубокой задержки нервно-психического развития составляет 2-3:1000, но данных о среднетяжелых и легких формах этих состояний нет.
Одним из факторов, способствующих ухудшению качества здоровья детей, являются детские дошкольные образовательные учреждения и школа. Среди детей дошкольного возраста ПФО здоровы лишь 40, хроническую патологию имеет 31%. Около 53% учащихся общеобразовательных школ РФ имеют ослабленное здоровье. Доля здоровых детей к окончанию обучения в школе не превышает 20-25% от выпуска. Снижается уровень физической подготовленности учащейся молодежи. Около 50% призывников не выполняют предусмотренных нормативов, а 30 – признаются непригодными к службе в армии по состоянию здоровья.
За пять лет, прошедших со времени предыдущей диспансеризации, детей с низкой массой тела стало больше на 7-8%. Показатели динамометрии правой кисти у мальчиков снизились на 5 кг, у девочек – на 3. На 15% уменьшилась жизненная емкость легких. Больше всего дети болеют с 7 до 18 лет. В школе практически у каждого школьника имеются по две-три, у подростка – три-четыре болезни. Основные – плоскостопие, близорукость, кариес, нарушение осанки.
Все заболевания обусловлены нездоровым образом жизни. К примеру, для профилактики и исправления осанки необходимы правильный подбор мебели и лечебная физкультура. Для избавления от близорукости (а также ее профилактики) – хорошее освещение рабочего места, умеренные нагрузки, тренажеры и витаминизация пищи. Для профилактики кариеса достаточно обеспечить ребенка нормальным питанием, проводить витамино-, минерало- (центрум или аналоги) и фитотерапию, фторирование воды и санацию кариозных зубов с использованием качественных материалов.
Очень актуальным является проведение оздоровительных мероприятий на базе ДОУ, создание до- и школьных реабилитационных центров. Опыт организации подобных реабилитационных центров имеется в регионах страны, в том числе в Чувашской Республике (ЧР).
В 2004 г. на IX Конгрессе педиатров России вновь были обсуждены вопросы здоровья детей и приняты решения о кардинальном улучшении здоровья детей. Было отмечено, что показатели состояния здоровья детей относятся к наиболее чувствительным индикаторам социально-экономического развития общества. В связи с этим охрана и улучшение здоровья детей и женщин – приоритетная задача социальной политики государства, забота не только органов и учреждений здравоохранения, но и всего общества. Педиатры уверены, что проблему здоровья детей можно решить, изменив подход к проведению профилактической работы среди населения, беременных женщин, детей, отношении к до- и школьной медицине. Анте- и постнатальная профилактика болезней, организация правильного режима дня, питания, проведение оздоровительных мероприятий в ДОУ и школах, оздоровление часто болеющих детей – вот основные звенья сохранения здоровья детей. Очень важным моментом является соблюдение здорового образа жизни (ЗОЖ). ЗОЖ является вопросом государственной политики, которую необходимо внедрять в жизнь [1].
По Конституции за здоровье ребенка отвечает семья, но врачи и педагоги должны обучить семью, как вырастить здорового ребенка, поскольку они имеют профессиональные знания. Специалисты должны донести до родителей, детей медицинские и педагогические знания. В недалеком прошлом в стране была четко организованная система санитарно-просветительной работы, пропаганды оздоровительных мероприятий. В последние годы работа в этом направлении ослаблена, что связано с появлением мощнейших систем для санитарного просвещения в виде телевидения, радио.
В Интернете имеются прекрасные сайты – о воспитании здорового ребенка, проведении профилактической работы. Но многие молодые родители или не имеют доступа к этим системам, или не владеют сведениями об этих информационных системах. Только 5% городского населения пользуется Интернетом. В продаже имеется множество популярной медицинской и педагогической литературы по воспитанию здорового ребенка, но она часто не находит своего читателя. Очевидно, что одной из ведущих причин ухудшения показателей здоровья на современном этапе является неэффективность мероприятий по сохранению и укреплению здоровья детей. В связи с этим на фоне давно отработанных технологий охраны здоровья и оздоровления необходимо шире внедрять современные эффективные профилактические, коррекционные, оздоровительные технологии.
В последние годы в РФ, в том числе в ЧР, проводится большая работа по активизации профилактической работы [2], охране здоровья детей. МЗ РФ принята федеральная программа «Здоровый ребенок» на 2003-2006 гг., МЗ ЧР – региональная программа «Дети Чувашии» с подпрограммой «Здоровый ребенок», которые предполагают разработку ряда приоритетных фундаментальных научных направлений: изучение механизмов биологической и социальной адаптации детей в изменившихся социально-экономических условиях; создание банка биометрических и физиометрических показателей, характеризующих региональные и общие закономерности роста и развития детей в критические периоды онтогенеза; обоснование новых подходов к комплексной оценке состояния здоровья детей; оценка значимости факторов риска нарушения роста и развития ребенка от 0 до 18 лет; разработка алгоритмов применения массовых профилактических технологий для широкомасштабного оздоровления детей всех возрастных групп; профилей и вариантов нервно-психического и когнитивного развития детей (норма, пограничные состояния, донозологические изменения); обоснование новых технологий сохранения и укрепления здоровья детей в критические и сенситивные периоды развития; разработка технологий многоуровневого образования для формирования здорового, социально-эффективного жизненного стиля.
В приоритетном порядке требуют решения вопросы, связанные с совершенствованием медицинской помощи детям, проведением мероприятий по оздоровлению детского населения: развитие новых перинатальных технологий, внедрение системы многоуровневого образования, гигиенического обучения и воспитания детей в области ЗОЖ, совершенствование оказания экстренной и реанимационной помощи детям. Большая роль отводится питанию беременной женщины, обеспечению ее витаминами, микроэлементами для формирования нормального плода. Программа «Здоровый ребенок» предполагает и развитие школьной медицины. Каждое образовательное учреждение должно иметь свою программу «Здоровье», утвержденную директором. Министерство образования РФ провозгласило приоритетным движение «Школа, содействующая здоровью». Школа, в частности, уделяет внимание гигиеническому воспитанию детей. Рекомендуется вводить так называемые здоровьесберегающие педагогические технологии. Особенно важны они в начальной школе, когда «зарабатываются» все патологии (из-за отсутствия удобной мебели, освещенности и пр.). Внедрение здоровьесберегающих педагогических технологий позволит в три раза снизить заболеваемость, однако от уровня развития медицины здоровье зависит лишь на 10%. Необходимо обратить внимание на питание школьников, в частности устранить дефицит йода, обеспечить С-витаминизацию третьего блюда в школьных столовых, охватить питанием большее количество детей, организовать фитобары и ввести фиточаи. Поскольку у 70% школьников гиподинамия, нужны ежедневные уроки физкультуры, как это сделано в школах в странах, заботящихся о здоровье детей. У нас же пока лишь три урока физкультуры в неделю. При каждой школе должен быть оздоровительный центр. Если школа имеет повышенный образовательный уровень, то без защиты здоровья школьников не должно быть ее лицензирования.
Таким образом, самой актуальной проблемой профилактической педиатрии является сохранение физического и духовного здоровья, интеллектуального потенциала детей и подростков, которые в недалеком будущем будут определять благополучие, уровень экономического и духовного развития, состояние культуры и науки страны. Медики, педагоги, родители смогут сохранить здоровье детей при должной заботе о детях не только органов и учреждений здравоохранения, но и всего общества, организации должного отношения детей к собственному здоровью, то есть при условии, когда все звенья, ответственные за сохранение здоровья детей (государство, семья, женская консультация, детская поликлиника, ДОУ, школа), будут четко выполнять свои обязанности в полном объеме.
СПИСОК ЛИТЕРАТУРЫ
1. Баранов А.А. Актовая речь на юбилейной конф. М.: НЦ ЗД РАМН, 2003.
2. Баранов А.А., Лапин Ю.Е. Принципы государственной политики по охране здоровья детей// Современные проблемы профилактической педиатрии: Матер. VIII Конгресса педиатров России. М., 2003. С. 27.
3. Шарапова О.В. Состояние и перспективы развития педиатрической науки и практики в Российской Федерации// Матер. IX Конгресса педиатров. М., 2004.
4. Шкарин В.В., Халецкая О.В. Итоги диспансеризации и пути улучшения состояния здоровья детского населения Приволжского федерального округа// Здравоохранение Приволжского федерального округа. 2003. №2. С. 13-20.
УДК 616.24-002-053.3/37-036.17-085.849.19:616.15
© Д.В. Лукоянов, Г.Ф. Султанова, 2004
Поступила 18.10.04 г.
Д.В. ЛУКОЯНОВ, Г.Ф. СУЛТАНОВА
ЛАЗЕРОТЕРАПИЯ В КОМПЛЕКСНОМ ЛЕЧЕНИИ ДЕТЕЙ РЕННЕГО ВОЗРАСТА С ТЯЖЕЛЫМИ ФОРМАМИ ОСТРОЙ ПНЕВМОНИИ
ГУЗ «Республиканская детская клиническая больница» МЗ ЧР,
ГОУ «Институт усовершенствования врачей» МЗ ЧР, Чебоксары
Целью данного исследования явилось изучение эффективности внутрисосудистого Не-Nе лазерного облучения крови у детей раннего возраста с острой пневмонией. Контролем эффективности проводимой терапии служили данные динамики некоторых показателей иммунного статуса, интенсивности свободнорадикального окисления и антиоксидантной защиты, уровня средних молекул крови. Отмечена высокая эффективность использования внутрисосудистого Не-Nе лазерного облучения крови у детей раннего возраста с острой пневмонией.
The present trial was aimed at studying the efficacy of intravascular He-Ne laser exposure of the blood in infants with acute pneumonia. Control of this therapy effectiveness were: data about the dynamic of some parameters of immunologic state, data of intensity of free radical oxidation and activity antioxidant defense, level of medium-weight molecules in blood. Authors note high effectiveness intravascular He-Ne laser exposure in cases of infants with acute pneumonia.
Несмотря на определенные успехи в лечении пневмоний у детей раннего возраста, заболеваемость и летальность при данной патологии остаются высокими [2, 3, 5, 6]. Эффективность лечения тяжелых пневмоний зависит не только от вирулентности микробов, но и от резистентности организма, его компенсаторных возможностей. Своевременная коррекция патологических нарушений, в которых существенное место занимают изменения в иммунной системе, системе перекисного окисления липидов и антиоксидантной защиты, может влиять на исход заболевания и развитие осложнений [9]. Одним из перспективных методов лечения данной категории детей могут стать внутривенное лазерное облучение крови (ВЛОК), которое обладает иммуномодулирующим, антиоксидантным, антигипоксическим, мембранопротекторным и мембраностабилизирующим эффектами, а также корригирующие параметры общей и региональной микроциркуляции [4, 7, 8, 10].
Целью исследования явилась комплексная оценка эффективности ВЛОК красной частью спектра при тяжелых пневмониях у детей раннего возраста.
Материалы и методы
Под нашим наблюдением находилось 87 детей в возрасте от 1 мес. до 3 лет. У всех детей при поступлении в отделение реанимации и интенсивной терапии (ОРИТ) была диагностирована тяжелая форма пневмонии в соответствии с критериями, принятыми на Всероссийском симпозиуме по совершенствованию классификации неспецифических болезней легких у детей (1996).
Больные методом случайной выборки по мере поступления в стационар были разделены на две группы. В группу сравнения (1-я) вошло 43 ребенка, получавших традиционное лечение. Основную группу (2-я) составили 44 ребенка, которым в комплексное лечение было включено ВЛОК. Больные обеих групп были сопоставимы по полу, возрасту и клинико-анамнестическим данным. Этиологическая и симптоматическая терапия не различалась и включала адекватную антибактериальную терапию, оксигенотерапию, по показаниям инфузионную терапию, жаропонижающие, гипосенсибилизирующие средства, витамины, ингаляции, лаваж трахеобронхиального дерева. ВЛОК осуществляли с помощью аппарата «АФЛ-1» через подключичный катетер с использованием стерильных одноразовых кварц-полимерных световодов, красной частью спектра при длине волны 632,8 нм, мощности излучения на выходе световода 4-6 мВт; время экспозиции составляло 15 мин, количество сеансов – 5–7. При назначении ВЛОК руководствовались данными информационно-методических указаний по технике лазеротерапии в педиатрии.
Эффект лечения в обеих группах оценивался в динамике. Клинический контроль за состоянием больных с острой пневмонией проводили по общепринятым критериям ежедневно: общий осмотр, термометрия через каждые 2 часа, оценка цвета кожных покровов и пульса, перкуссия грудной клетки, аускультация, подсчет частоты дыхания и частоты сердечных сокращений, измерение артериального давления, по анализам крови. Проводилась комплексная оценка тяжести состояния по шкале PRISM [12] в 1, 3-4 и 7-е сутки.
Развернутый анализ крови выполнялся на гематологическом анализаторе «Sysmex» (Япония) с использованием графического распределения клеточных элементов крови (гистограммы распределения лейкоцитов, тромбоцитов). Состояние микроциркуляции оценивали по гистограммам распределения тромбоцитов, которые дают основание судить о разбросе тромбоцитов по объему, о наличии тромбоцитарных сладжей. В целях оценки иммунного статуса определяли следующие показатели: количество Т- и В-лимфоцитов периферической крови – методом проточной цитометрии на цитометре фирмы «Becton Dickinson» по программе «Fax Kalibur» с использованием моноклональных сывороток той же фирмы к дифференцировочным антигенам CD3 (Т-лимфоциты), CD4 (Т-хелперы), CD8 (Т-супрессоры), CD19 или CD22 (В-лимфоциты); фагоцитарную активность нейтрофилов (ФАН) оценивали с помощью микросфер латекса; уровни основных классов иммуноглобулинов (Ig A, Ig M, Ig G) в сыворотке крови изучали методом радиальной иммунодиффузии по Манчини с применением моноспецифических антисывороток.
Уровень перекисного окисления липидов (ПОЛ) определяли по малоновому диальдегиду (МДА). Состояние антиоксидантной системы (АОС) оценивалось по активности каталазы в плазме крови. Степень выраженности эндотоксикоза устанавливали по уровню молекул средней массы (МСМ) по методу Н.И. Габриэлян и соавт. (1981), определенных при длине волны л=280 нм.
Газовый состав (рО
2, рСО2, SatO2), параметры кислотно-основного состояния (рН, НСО3А, ВЕ, SBE), электролиты (К+, Na+, CI) определялись в венозной крови на автоанализаторе «ESCHWEILER ECOSYS II BGA» (Германия).Рентгенологическое исследование органов грудной клетки обязательно выполняли в день поступления. Контрольные рентгенограммы в динамике производились при сохранении лихорадки более 48 часов на 3-й день лечения, при выявлении легочно-плевральных осложнений рентгенологический контроль осуществляли индивидуально.
Результаты исследования статистики обрабатывали на основе пакета прикладных программ «Statistica for Windows, Releas 6.0 StatSoft, Inc.» с обеспечением критериев параметрической и непараметрической статистики.
Результаты и обсуждение
В анамнезе у большинства детей обеих групп имело место несколько факторов риска по возможному развитию инфекционно-воспалительного процесса, в том числе пневмонии. В частности, неблагоприятное течение внутриутробного периода развития было отмечено у 68% больных. Это угроза прерывания, ранние и поздние гестозы, инфекции урогенитального тракта, анемия у матери. Важно отметить, что только 18% детей находилось на естественном вскармливании. Кроме того, большинство детей, находившихся на искусственном вскармливании, получали неадаптированные смеси. У всех детей были выявлены заболевания (рахит, анемия, гипотрофия, различные последствия ишемически-геморрагического поражения ЦНС в перинатальном периоде), формирующие неблагоприятный преморбидный фон. Осложненное течение беременности, преморбидные заболевания, искусственное вскармливание неадаптированными смесями могли способствовать развитию вторичного иммунодефицитного состояния и формированию тяжелого течения заболевания.
При оценке воздействия ВЛОК на течение острой пневмонии мы выявили (рис. 1), что во 2-й группе больных почти на сутки уменьшалась продолжительность дыхательных нарушений, в более ранние сроки (на 19 часов) происходила нормализация температуры тела. В первые 24 часа температура тела нормализовалась у 52,3+7,5% детей основной группы и только у 27,9+6,8% группы сравнения (р<0,05).

Рис. 1. Сравнительная динамика некоторых контролируемых клинических параметров
Комплексная сравнительная оценка тяжести состояния в динамике в группах наблюдения по шкале PRISM также выявила положительное влияние ВЛОК на динамику заболевания (рис. 2). Так, если при поступлении в ОРИТ средний балл в 1 и 2 группах составлял соответственно 12,8±2,3 и 13,1±2,6 (р>0,05), то на 3-4-е сутки – 6,1±0,8 и 4,3±0,7 (р<0,01), а на 7-е – 1,7±0,3 и 0,67±0,4 балла (р<0,05), различия оказались статистически значимыми.
Рис. 2. Динамика показателей по шкале PRISM
Мы не наблюдали ухудшения состояния пациентов, побочных эффектов и осложнений после проведения процедур ВЛОК. Применение ВЛОК в комплексном лечении детей с тяжелой пневмонией позволило сократить сроки нахождения детей в ОРИТ в среднем на 2,17 дня (р<0,05). Средняя длительность госпитализации больных также сократилась в среднем на 2,2 дня (р<0,05) по сравнению с 1 группой.
Ранняя ликвидация дыхательных нарушений и интоксикации у детей, получавших в комплексе лечения ВЛОК, происходила в результате улучшения микроциркуляции и ликвидации гипоксического состояния, о чем свидетельствовали нормализация гистограмм распределения тромбоцитов уже на третьи сутки наблюдения у 80,0% детей основной группы, против 53,6% детей группы сравнения, р<0,05 (рис. 3, 4), и более высокий уровень рО
2 и SatО2 в основной группе как на 3-4-е сутки (на 11,1 и 5,3% соответственно, р<0,05), так и на 7-е наблюдения (на 19,5 и 7,0%, р<0,001).
Рис. 3. Гистограмма тромбоцитов больной М. при поступлении
Рис. 4. Гистограмма тромбоцитов
больной М. на 7-е сутки лечения
с применением ВЛОК
О ликвидации в более ранние сроки эндотоксикоза у пациентов с острой пневмонией в ответ на ВЛОК свидетельствовало достоверное снижение МСМ уже на 3-4-е сутки наблюдения на 37,3%, что не отмечено нами в группе сравнения. ВЛОК, по нашим данным, оказывает стабилизирующее воздействие на процессы свободнорадикального окисления липидов, на это указывало закономерное снижение одного из продуктов ПОЛ – малонового диальдегида (рис. 5).

Рис. 5. Динамика МДА в процессе лечения в группах сравнения
Темп снижения был выше у детей основной группы как на 3-4-е сутки наблюдения (в 2,5 раза, р
n<0,05), так и на 7-е, когда уровень МДА приблизился к показателям здоровых детей. Напротив, уровень каталазы плазмы, изначально сниженный в среднем в 1,6 раза относительно нормы, в основной группе на 3-4-е сутки увеличивался на 32,2%, а на 7-е – на 54,0% (рn<0,05), что не выявлено нами в группе сравнения.Данный аспект, на наш взгляд, важен, так как подтверждается способность гелий-неонового лазерного излучения оказывать положительное воздействие на процессы свободнорадикального окисления липидов, который, по всей вероятности, достигается активацией фермента каталазы, имеющего максимум светоабсорбции при длине волны 628 нм и регулирующего уровень перекисных соединений за счет превращения активных форм кислорода (О•, НО
2•, Н2О2 и др.) в молекулярный кислород (О2). Отсутствие усиления ПОЛ при использованных параметрах облучения подтверждает безопасность его применения при пневмонии у детей.Результаты исследований иммунного статуса детей основной группы показали, что достоверные изменения в ответ на ВЛОК происходят главным образом в клеточном звене иммунитета, о чем свидетельствовали увеличение количества Т-лимфоцитов (CD
3) на 29,3% по сравнению с 1-й группой (р<0,05) и увеличение В-лимфоцитов (CD22-кл) почти в два раза относительно исходных данных к концу лечения (рn<0,05). Механизм этого воздействия связывается с поглощением лазерной энергии лимфоцитами, повышающей их функциональную активность, выработку различных биологически активных субстанций (цитокины и др.), и, возможно, с ликвидацией вторичной митохондриальной недостаточности и дефицита клеточной энергетики [11]. В то же время анализ уровня основных классов иммуноглобулинов (A, M, G) в процессе лечения не выявил статистически значимых различий в группах наблюдения (р>0,05), хотя многие авторы отмечали положительное воздействие лазеротерапии на уровень исследованных иммуноглобулинов [1, 10]. Отсутствие в наших исследованиях достоверного увеличения иммуноглобулинов, видимо, можно объяснить коротким сроком наблюдения.Лазеротерапия способствовала увеличению индекса фагоцитарной активности нейтрофилов, что особенно проявлялось на 7-е сутки терапии (p<0,05). Это можно объяснить усилением продукции активных форм кислорода внутри фагоцитирующих клеток в ответ на лазерное излучение, увеличением адгезии и прайминга фагоцитов (переход в рабочее состояние) [11]. Все это способствует более быстрой элиминации возбудителя, токсических продуктов из организма и стабилизации состояния наблюдавшихся нами детей.
В целях выявления побочных и токсических эффектов в ответ на лазеротерапию нами сделан анализ почечных и печеночных проб в динамике, который не обнаружил отрицательного воздействия при поступлении. Напротив, повышенные показатели трансаминаз на 6-7-е сутки наблюдения возвращались к норме.
Таким образом, мы рекомендуем ВЛОК для включения в комплекс лечебных мер при выхаживании в ОРИТ детей с тяжелым течением пневмонии. Наша рекомендация основывается также на том, что среди наблюдавшихся нами детей не было ни одного летального исхода.
СПИСОК ЛИТЕРАТУРЫ
1. Борисова А.М., Хорошилова Н.В., Булгакова Г.И. Действие низкоинтенсивного лазерного излучения на иммунную систему // Тер. архив. 1992. №5. С. 111-116.
2. Зияева М.А., Султанов Х.К., Акилова Ф.А. Острые пневмонии в структуре младенческой смертности в Ташкенте и пути ее снижения //VII Нац. конгресс по болезням органов дыхания: Сб. резюме. М., 1997. С. 268.
3. Ильина Е.С. Организация пульмонологической помощи детям с бронхолегочной патологией // Рос. вестн. перинатол. и педиатрии. 2002. №1. С. 23-27.
4. Исмаилов Д.А., Агзамов А.И., Шукуров Б.И. Применение внутрисосудистого лазерного облучения в хирургии // Вестн. хирургии им. Грекова. 1995. №4-6. С. 128-131.
5. Каганов С.Ю., Розинова Н.Н. Пульмонология детского возраста и ее насущные проблемы // Рос. вестн. перинатол. и педиатрии. 2000. №6. С. 6-11.
6. Карташова Н.В., Малышева И.Е. Эпидемиология пневмоний у детей // VIII Нац. конгресс по болезням органов дыхания: Сб. резюме. М., 1998. С. 478.
7. Кожекин В.В. и др. Внутривенное лазерное облучение крови и кислородтранспортная функция // Анест. и реаниматол. 1995. №1. С.42-43.
8. Немцев И.З., Лапшин В.П. О механизме действия низкоинтенсивного лазерного излучения // Вопр. курортологии, физиотерапии и лечебной физкультуры. 1997. №1. С. 22-24.
9. Пневмонии у детей / Под ред. С.Ю. Каганова, Ю.Е. Вельтищева. М.: Медицина, 1995. 304 с.
10. Щегольков А.М. и др. Лазеротерапия в пульмонологии // Пульмонология. 2001. №1. С.11-17.
11. Klebanov G.I. et al. Low-power laser irradiation induces leukocyte priming // Gen. Physiol. Biophys. 1998. Dec. Vol.17, №4. P. 365-376.
12. Pollack M.M., Ruttimann U.E., Getson P.R. Pediatric risk of mortality (PRISM) score // Crit. Care. Med. 1988. Nov. Vol.16, №11. Р. 1110-1116.
КРАТКИЕ СООБЩЕНИЯ
УДК 616-002.5-053.21.6
© Коллектив авторов, 2004
Поступила 28.10.04 г.
И.М. АБАШЕВ, П.Г. АВЕРКИЕВА, Г.Х. ГАВРИЛОВА, А.В. МАСТЕРОВА
ВОЗМОЖНОСТИ УЛУЧШЕНИЯ ПРОФИЛАКТИКИ ТУБЕРКУЛЕЗА У ДЕТЕЙ И ПОДРОСКОВ
Чувашский государственный университет им.И. Н. Ульянова,
Республиканский противотуберкулезный диспансер, Чебоксары
Анализ историй болезни 107 детей и подростков с локальными формами первичного туберкулеза выявил, что химиопрофилактика (ХП) туберкулеза одной трети пациентов была проведена несвоевременно, у 20,6 – отказались родители, 49,5 – ХП не назначалась, 6,5% – не показана. Педиатрам необходимо улучшить качество реакции вакцинации БЦЖ, а также большое внимание уделять работе с родителями.
Analysis of 107 cases of children and adolescents with local forms of primary TB proved that in one the third of the patient’s chemo prevention (CHP) of TB was held not in appropriate time. In 20,6% cases the parents refused from it. In 49,5% cases CHP was not prescribed, in 6,5% cases it was not necessary. Pediatricians should improve the quality of BCG reaction and also pay a lot of attention to the work with the parents.
Ухудшение эпидемиологической ситуации по туберкулезу, наметившееся с начала 90-х гг. ХХ столетия, коснулось не только взрослого населения, но и детей и подростков. Заболеваемость туберкулезом среди детского контингента Чувашской Республики (ЧР) с 1996 по 1999 г. возрастала по годам в следующей динамике: 3,3 – 6,2 – 7,4 – 15,8 чел. на 100 000 населения. Такая же картина заболеваемости наблюдалась в Российской Федерации: 13,2 – 14,7 – 15,7 – 17,9 детей [1, 2]. В последние четыре года отмечается некоторая тенденция к снижению заболеваемости детей ЧР: 9,1 – 9,9 – 9,2 – 7,4 чел. на 100 000 населения. Однако пока не отмечается стабилизации заболеваемости туберкулезом детей и подростков, т.к. имеется большой резервуар туберкулезной инфекции. Подтверждением тому является возрастающая болезненность с бактериовыделением с 57,2 чел. в 1996 г. до 101,9 в 2002 г.
Важнейшими из путей ограничения распространения инфекции являются индивидуальная профилактика назначением противотуберкулезных препаратов, т.е. химиопрофилактика (ХП), вакцинация и ревакцинация БЦЖ.
Мы проанализировали выполнение профилактических мероприятий по материалам историй болезни 107 детей и подростков в возрасте от 1 года до 17 лет, лечившихся с локальными формами туберкулеза легких (туберкулез внутригрудных лимфатических узлов, первичный туберкулезный комплекс, инфильтративный туберкулез) в детском отделении противотуберкулезного диспансера.
Изучение материалов показало, что ХП была проведена 25 детям (23,4%), назначена еще 22 (20,6%), но не проведена в основном из-за отказа родителей. У 53 больных (49,5%) ХП не проводилась. У 7 чел. (6,5%) заболевание выявлено в связи с дообследованием по виражу туберкулиновых проб, т.е. им ХП не полагалась.
Следует обратить внимание на своевременность проведения ХП. У 18 из 25 детей ХП была своевременной, у 5 – назначалась через 1 год после виража, у 2 – более чем через 1 год, что снижало ценность ХП. Из 53 детей, которым ХП не проводилась, 45,4% имели контакт с больными туберкулезом, т.е. им требовалась первичная ХП. Это же относится к детям, у которых заболевание выявлено по виражу туберкулиновых проб. У половины установлен контакт с больными туберкулезом, что также требовало первичной ХП.
В отношении эффективности вакцинации БЦЖ высказывается два противоположных мнения: от высокой эффективности процедуры [1] до ее отсутствия. Тем не менее директивные документы обязывают выполнять вакцинацию и ревакцинацию БЦЖ как одно из ведущих мероприятий в комплексе защиты от туберкулеза.
Анализ историй болезни показал, что эффективная вакцинация БЦЖ отдаляет сроки заболевания. Среди детей, не вакцинированных БЦЖ а также вакцинированных, но с отсутствием поствакцинальных рубцов, заболевание в первые 5 лет (предполагаемый защитный эффект вакцинации БЦЖ составляет 5-7 лет) имело место в 45,4% случаев. У детей с наличием рубцов до 3 мм заболевание в эти сроки констатировано в 37,5% наблюдений. У детей с эффективной вакцинацией (рубец 4 мм и более) заболевание в указанный срок диагностировано в 27,4% случаев. Больные трех групп имели примерно одинаковую частоту источников заражения (от 50 до 58,8%), статистически не различались по возрасту и количеству сопутствующих заболеваний.
Поскольку заболеваемость туберкулезом жителей села превышает этот показатель у жителей города, мы проанализировали эффективность вакцинации у 26 детей города и 63 жителей села. Охват вакцинацией в последние три года в целом составил от 96,8 до 99,2%, в том числе от 98,5 до 99,9% детей города и от 94,4 до 100% жителей села. Средний размер поствакцинального рубца у жителей города был 4,2, у жителей села – 4,5 мм. Принято считать эффективной вакцинацию по величине рубца от 4 до 9 мм. Отсутствие рубца или рубец до 3 мм имели место у 34,6 городских и у 31,7% сельских детей.
Таким образом, у 25,2 детей и подростков не осуществлялась первичная ХП, у 47,6% больных – вторичная ХП. Следовательно, фтизиопедиатры должны обратить внимание на работу с родителями детей для убеждения их в необходимости выполнения ХП. При достаточно высоком охвате вакцинацией БЦЖ ее эффективность относительно невысока. Педиатрам общей лечебной сети необходимо улучшить качество вакцинации и ревакцинации БЦЖ.
СПИСОК ЛИТЕРАТУРЫ
1. Митинская Л.А и др. // Проблемы туб. 1985. №1. С. 6-9.
2. Пальцев М.А. // Проблемы туб. и болезней легких. 2004. №2. С. 3-7.
УДК 681.3:002.513.5-618.333
© Т.Г. Богданова, Л.И. Герасимова, 2004
Поступила 30.07.04 г.
Т.Г. БОГДАНОВА, Л.И. ГЕРАСИМОВА
ИСПОЛЬЗОВАНИЕ ИНФОРМАЦИОННЫХ ТЕХНОЛОГИЙ В ИЗУЧЕНИИ ФЕТОИНФАНТИЛЬНЫХ ПОТЕРЬ В ЧУВАШСКОЙ РЕСПУБЛИКЕ
ГУЗ «Медицинский информационно-аналитический центр» МЗ Чувашской Республики,
ГОУ «Институт усовершенствования врачей» МЗ ЧР, Чебоксары
На основе комплексного исследования фетоинфантильных потерь с использованием современных компьютерных и телекоммуникационных технологий создана система информационного обеспечения управления процессом их снижения, разработаны и внедрены рекомендации по оптимизации деятельности службы охраны материнства и детства на региональном уровне.
Due to the complex research of feto-infants’ losses with usage of modern computer and telecommunication technologies the informative supporting system of control the feto-infant losses’ decrease is created, the recommendations on improving the children and maternity service at the regional level was developed and introduced.
Проблеме перинатальной и младенческой смертности посвящены многочисленные исследования [1, 2, 4, 5]. Вместе с тем изучение смертности в перинатальном периоде и на первом году жизни не позволяет получить полную картину о потерях всех жизнеспособных детей. В этой связи приобретает особую актуальность определение фетоинфантильного (плодово-младенческого) показателя, объединяющего мертворождаемость и младенческую смертность [6, 7]. В России потери плодов и новорожденных в первые 7 дней жизни в абсолютном выражении равны потерям в возрасте от 8 дней до 22 лет. А 70% инвалидов с детства (это около 400 тыс.) стали таковыми вследствие внутриутробного патологического воздействия [3].
Внедрение новых информационных технологий для анализа фетоинфантильных потерь (ФП) позволяет расширить спектр и качество собираемых данных в условиях конкретного региона, ускорить их интеграцию и анализ, повысить качество и достоверность оценки индивидуального и общественного здоровья, разработать комплексную программу совершенствования службы охраны матери и ребенка и осуществлять действенный контроль за медицинскими эффектами практической реализации запланированных мероприятий.
Цель исследования – на основе комплексного исследования научно обосновать систему информационного обеспечения управления процессом снижения уровня ФП, разработать и внедрить рекомендации по оптимизации деятельности службы охраны материнства и детства на региональном уровне.
В результате комплексного социально-гигиенического исследования ФП в Чувашской Республике (ЧР) за 1990-2000 гг. было выявлено, что региональной особенностью информационного обеспечения учреждений службы охраны материнства и детства на различных этапах оказания медицинской помощи в ЧР является функционирование лечебно-профилактических учреждений в информационном пространстве с единым правовым, организационно-методическим и информационным обеспечением. Разработанные компьютерные программы с использованием принципов линейного программирования и построения математической модели на плоскости обобщенных факторов открыли возможность для проведения комплексного исследования ФП: на основе использования телекоммуникационных технологий спроектирована и внедрена система мониторинга случаев ФП с формированием специализированного информационно-поискового регистра. С 1990 по 2000 г. уровень ФП в ЧР достоверно не изменился и составил соответственно 32,17 и 31,63 на 1000 родившихся живыми и мертвыми. При оценке уровня ФП по рекомендации ВОЗ, с учетом случаев мертворождаемости и ранней неонатальной смертности потенциально жизнеспособных плодов с чрезмерно низкой массой тела и сроком гестации с 23 недель, нами были выявлены волнообразные изменения ФП, коррелирующие с изменениями социально-экономических показателей качества жизни населения. ФП различных административных территорий ЧР различаются по своей возрастной структуре, периоду смерти и уровню: выделяются регионы с показателями выше среднереспубликанских и сверхвысокие. При экспертной оценке случаев ФП нами обнаружено, что 30,8% случаев являлись непредотвратимыми, 40,6 – предотвратимыми, 28,6% – условно предотвратимыми. При построении моделей прогноза уровня ФП до 2013 г. обнаружена четкая тенденция повышения уровня этого показателя в ЧР. Социально-демографическое значение ФП заключается в том, что эти потери уменьшают ожидаемую продолжительность жизни для мужчин ЧР на 1,75, для женщин – на 2,09 года; вероятностный прирост ожидаемой продолжительности жизни девочек при устранении смерти от состояний, возникающих в перинатальном периоде, составил бы, по нашим расчетам, 0,936, мальчиков – 0,784 года; устранение ФП даже при современных уровнях повозрастной рождаемости среди женщин 15-49 лет, дало бы увеличение нетто-коэффициента воспроизводства населения ЧР на 3,9%; прирост общественного производства в результате устранения ФП привел бы к увеличению объемов в валовом региональном продукте ЧР на сумму 561,5 млн. рублей.
Таким образом, опыт организации информационного обеспечения службы охраны материнства и детства в ЧР позволяет обосновать и выделить следующие основные направления медико-организационного характера по профилактике и снижению ФП; адекватное информационное обеспечение деятельности службы охраны материнства и детства. Задачи обеспечения преемственности в оказании медицинской помощи женщинам и детям на различных этапах ее оказания решаются только в условиях единого информационного пространства. Технологической основой мониторинга охраны здоровья женщин и детей должна быть организованная ведомственная информационно-аналитическая система, объединяющая все учреждения здравоохранения (в том числе родовспоможения), реализованная с использованием телекоммуникационных технологий с утвержденными едиными стандартами информационного обмена. Для более полного анализа, прогнозирования и оперативного слежения за динамикой состояния здоровья населения необходимо создание корпоративных проблемно-ориентированных медицинских информационных систем.
Структура коечного фонда должна планироваться в соответствии с нормативами (согласно методическим рекомендациям по порядку формирования и экономического обоснования территориальных программ государственных гарантий обеспечения граждан России бесплатной медицинской помощью) с учетом этапа оказания медицинской помощи, половозрастной структуры населения, уровня рождаемости, ФП. Предварительно необходимо проанализировать деятельность службы родовспоможения региона в разрезе административных территорий: определить медико-социальную эффективность деятельности службы охраны материнства и детства по критериям ВОЗ (уровень ФП и коэффициент соотношения поздней и ранней смертности жизнеспособных детей); выявить зоны неэффективности использования коечного фонда для их сокращения и перепрофилирования. Особого внимания требует оценка уровня профессиональной подготовки кадров.
Трехуровневая система оказания помощи в службе охраны материнства и детства со строгим распределением функций каждого звена с учетом оснащенности медицинским и лабораторным оборудованием. Первый уровень – центральные районные больницы, где медицинское наблюдение и помощь должны оказываться беременным женщинам при отсутствии отягощенности в анамнезе и нормальном течении беременности; а также здоровым детям до 1 года. Второй уровень – межрайонные центры для оказания медицинской помощи беременным и детям с низкой и средней степенями риска развития заболеваний. Третий уровень – региональный республиканский перинатальный центр, где сконцентрированы высокие технологии и оборудование с высококвалифицированным кадровым потенциалом. Обязательным условием для эффективной работы учреждений, оказывающих перинатальную помощь на всех уровнях, является внедрение в практику современных пери- и неонатальных технологий. Создание системы направленного динамического повышения профессионального уровня медицинских работников, оказывающих помощь беременным, роженицам, родильницам, новорожденным и детям до 1 года, с использованием опыта дистанционного обучения.
СПИСОК ЛИТЕРАТУРЫ
1. Акушерско-гинекологическая помощь /Под ред. В.И. Кулакова. М.: МЕДпресс, 2000. 512 с.
2. Альбицкий В.Ю., Никольская Л.А, Абросимова М.Ю. Фетоинфантильные потери. Казань, 1999. 19 с.
3. Глушаков А.И. Потенциальные потери вследствие смертности в дотрудоспособном возрасте (медико-демографическое исследование по материалам Республики Татарстан): Автореф. дис. … канд. мед. наук. Казань, 1999. 25 с.
4. Здоровье детей России (состояние и проблемы) /Под ред. А.А. Баранова. М., 1999. 273 с.
5. Шарапова О.В. Медико-социальные проблемы перинатальной смертности в современных социально-экономических условиях (на примере Чувашской Республики): Автореф. дис. ... д-ра. мед. наук. М., 1998. 49 с.
6. Blondel B., Breart G. Mortalite foetoinfantile. Evolution, causes et methodes d
|analyse // Encycl. Med. Chir (Paris-France). Pediatrie. 1990. № 12. P. 102-110.7. Wille L., Obladen M. Neugerborgen-Intensivpflege. Grundlagen und Richtlinien. Springer-Verlag-Berlin, 1984. P. 377-387.
УДК 616.24-053.2-072.1
© Коллектив авторов, 2004
Поступила 11.10.04 г.
Л.А. ГЕРАСИМОВА, Р.М. ПЕРЛОВА, И.А. СКВОРЦОВА, С.Н. ГРИГОРЬЕВ
ЭФФЕКТИВНОСТЬ БРОНХОСКОПИИ В ЛЕЧЕНИИ ОСТРОЙ И ЗАТЯЖНОЙ ПНЕВМОНИИ У ДЕТЕЙ
ГУЗ «Республиканская детская клиническая больница» МЗ ЧР,
ГОУ «Институт усовершенствования врачей» МЗ ЧР, Чебоксары
Проведён анализ эффективности фибробронхоскопии (ФБС) при острой и затяжной пневмонии у 90 детей. Группой сравнения были 40 детей, которым ФБС не проводилась. В этой группе, несмотря на комплексную терапию, бронхообструктивный синдром сохранялся более длительно, в среднем на 2-3 дня. Результаты наших исследований дают основание рекомендовать включать ФБС в комплекс лечения острых и затяжных, протекающих не только с дыхательной недостаточностью, но и вентиляционной, пневмоний у детей.
Analysis of fibrebronchoscopy (FBS) efficiency in case of acute and advanced of 90 children treated in 2003 in pulmonary department of the Republican children clinical hospital of the city of Cheboksary in the Chuvash Republic was made. A group of 40 children was observed where FBS was not performed in I order to compare with the above mentioned group. In the control group despite the complex therapy the bronchoobstructive syndrome lasted longer in average for 2-3 days. The results of our investigations let us recommend including FBS in the treatment complex of acute and advanced children pneumonia developing not only with breathing insufficiency but with a ventilating one.
Пневмонии независимо от этиологии и течения нередко сопровождаются дыхательной недостаточностью (ДН) различной степени [1-4]. ДН – это прежде всего нарушение системы внешнего дыхания и его компенсаторных реакций, таких как учащенное поверхностное дыхание, тахиаритмия, компенсаторное вздутие лёгких, использование запасов крови. Вместе с тем ДН у детей может сочетаться с вентиляционной недостаточностью, то есть нарушением прохождения вдыхаемого воздуха по дыхательной трубке до альвеол. Это может иметь место при отёке слизистой дыхательной трубки, спазма бронхов, инородном теле и др.
Одним из методов комплексного лечения вентиляционной недостаточности является фибробронхоскопия (ФБС), обеспечивающая освобождение дыхательной трубки от воспалительного секрета (гнойного, фибринозного, серозного) и тем самым улучшающего прохождение дыхательного объёма к альвеолам.
Материалы и методы
Нами проведён анализ эффективности ФБС при острой и затяжной пневмонии у 90 детей, лечившихся в пульмонологическом отделении Республиканской детской клинической больницы г. Чебоксары в 2003 г. Среди госпитализированных 60% составили дети из села, 40 – городские; мальчиков было 41 чел., девочек – 49. По возрасту дети распределились следующим образом: 3-6 лет – 46,3, 7-14 – 44, 14-16 – 9,7%. Группу сравнения составили 40 детей с внебольничной неосложнённой сегментарной и полисегментарной пневмонией; с острым (34 больных) и затяжным (6) течением, ФБС им не проводилась.
Результаты и обсуждение
У всех наблюдавшихся пациентов была диагностирована внебольничная пневмония. Сегментарные пневмонии имели место у 51 ребёнка, полисегментарные – у 39. Чаще наблюдался правосторонний процесс (67%). У большинства больных (90%) пневмония протекала в среднетяжёлой форме, у 10% – в тяжёлой. Острое течение отмечено у 69 детей (77%), затяжное – у 21 (23%). У всех детей исследуемой группы имелись симптомы бронхообструкции, выраженные в разной степени: одышка, удлинённый свистящий выдох, участие в акте дыхания вспомогательной мускулатуры, масса сухих и влажных мелкопузырчатых и крепитирующих хрипов. ДН первой степени была диагностирована у 75% больных, второй – у 25. У пациентов с затяжным течением пневмонии были выявлены и другие очаги воспаления (гайморит, отит, фурункулёз).
Смывы из бронхиального дерева подвергались бактериологическому анализу. У большинства детей (75,5%) был получен положительный результат. Выделялись различные виды стрептококка: альфа-гемолитический (43,5%), бета-гемолитический (28%), альфа-гемолитический стрептококк вириданс (15%), гамма-гемолитический (4,3%).
Метод лечебной бронхоскопии заключается в отсасывании мокроты из бронхов и промывании их физраствором с последующим местным введением антибиотиков. Возрастных противопоказаний нет, проводится и в периоде новорождённости.
При диагностической ФБС у 26 детей (52%) был выявлен катаральный эндобронхит. В этой группе явления бронхообструкции исчезли сразу после первой процедуры. У 24 больных, по данным ФБС, был диагностирован катарально-гнойный эндобронхит. В просвете бронха обнаружено значительное количество гнойной, плохо отделяемой мокроты. В этой группе у девяти больных только после повторной ФБС удалось ликвидировать бронхообструкцию. В группе сравнения, несмотря на проводимую комплексную терапию, бронхообструктивный синдром сохранялся в среднем на 2-3 дня дольше.
Результаты наших динамических клинических наблюдений дают основание рекомендовать включать ФБС в комплекс лечения острых и затяжных пневмоний, протекающих не только с ДН, но и с вентиляционной недостаточностью.
СПИСОК ЛИТЕРАТУРЫ
1. Практическая пульмонология детского возраста: Справочник/ Под ред. В.К. Таточенко. М., 2000.
2. Середа Е.В. и др. Терапевтические подходы к лечению бронхообструктивного синдрома при заболеваниях лёгких у детей. М., 2000.
3. Таточенко В.К., Фёдоров А.М. Алгоритмы антибактериального лечения внебольничной пневмонии // Детский доктор. 2000, № 2.
4. Шабалов Н.П. Детские болезни. СПб., 2000.
УДК 616-053.32
© Л.А. Горячкина, Г.Ф. Султанова, 2004
Поступила 18.09.04 г.
Л.А. ГОРЯЧКИНА, Г.Ф. СУЛТАНОВА
ОПЫТ ВЫХАЖИВАНИЯ НЕДОНОШЕННЫХ ДЕТЕЙ
ГУЗ «Республиканский перинатальный центр» МЗ ЧР,
ГОУ «Институт усовершенствования врачей» МЗ ЧР, Чебоксары
Обобщен опыт выхаживания недоношенных детей в отделениях Республиканского перинатального центра. Внедрение новых лечебных технологий способствовало значительному увеличению процента выхаживания детей с преждевременным сроком рождения, особенно в группе с экстремально низкой и низкой массой тела при рождении. Достигнуто значительное снижение летальности: в группе детей с массой тела при рождении от 1000 до 1500 г – в четыре раза, в группе с экстремально низкой массой – почти в два раза.
Experience of prematurely born children’s care in the departments of the Republican Perinatal center is summed up. Introduction of new treatment technologies and doctors’ training contributed to significant increase of cared prematurely born children, especially in the group of extremely low and low bodyweight at birth. The significant decrease of mortality rate was achieved in the group of children with weight from 1000 up to 1500 gr that is for times and in the group of children with extremely low bodyweight approximately two times.
Последнее десятилетие XX века характеризовалось тяжелой демографической ситуацией для России, снижением рождаемости и повышением смертности, особенно младенческой. Среди умерших новорожденных преобладали недоношенные дети, особенно с низкой и экстремально низкой массой тела при рождении. В связи с этим проблема оказания медицинской помощи недоношенным детям продолжает оставаться актуальной [1, 2].
Одной из форм организации, способствующей совершенствованию медицинской помощи новорожденным, явилось открытие в 2001 г. в Чувашской Республике (ЧР) Республиканского перинатального центра (РПЦ), оборудованного современной диагностической аппаратурой и реанимационно-лечебными технологиями. В структуре РПЦ было предусмотрено и организовано отделение для недоношенных детей с двумя этапами выхаживания. Первый этап осуществлялся в отделении реанимации и интенсивной терапии (ОРИТ), в котором лечебная помощь оказывалась недоношенным, родившимся в тяжелом и крайне тяжелом состоянии, а также детям с экстремально низкой массой тела при рождении. На втором этапе выхаживались недоношенные, переведенные из ОРИТ по мере выхода их из критического состояния, и дети, непосредственно госпитализируемые из родильного блока РПЦ, родильных домов г. Чебоксары и районов ЧР. За 2,5 года, прошедших со дня открытия РПЦ, лечебная помощь была оказана 465 недоношенным детям в ОРИТ и 1164 – на втором этапе.
Таблица 1
Распределение недоношенных, поступивших в ОРИТ,
по массе тела при рождении, абс. (%)
|
Масса,
г |
Год |
Всего | ||
|
2002 |
2003 |
2004 (6
мес.) | ||
|
<
1000 |
6
(4,5) |
20
(8,6) |
16
(15,6) |
42
(9) |
|
1000-1499 |
35
(26,5) |
58
(25,3) |
24
(23,3) |
117
(25,2) |
|
1500-1999 |
43
(32,5) |
78
(33,9) |
25
(24,3) |
146
(31,4) |
|
>2000 |
48
(36,5) |
74
(32,2) |
38
(36,8) |
160
(34,4) |
|
Итого |
132 |
230 |
103 |
465 |
Как можно видеть из табл. 1, 42 ребенка имели экстремально низкую массу тела (< 1000) при рождении, 117 – низкую массу (< 1500). Тем не менее за прошедшие годы удалось значительно увеличить выживаемость этой группы детей, что наглядно иллюстрирует табл. 2. Летальность детей с экстремально низкой массой тела при рождении снизилась в два раза, а недоношенных с массой от 1000 до 1499 г. – почти в четыре. Летальность недоношенных, независимо от массы при рождении, по ОРИТ снизилась с 12,8 в 2002 г. до 8,7% – в 2004 г.
Таблица 2
Летальность недоношенных детей, прошедших через ОРИТ,
в зависимости от массы тела при рождении, %
|
Масса,
г |
Год | ||
|
2002 |
2003 |
2004 (6
мес.) | |
|
<
1000 |
33,3 |
15 |
18,7 |
|
1000-1499 |
31,4 |
15,5 |
8,3 |
|
1500-1999 |
6,9 |
6,4 |
4 |
|
>2000 |
2 |
4 |
7,8 |
На втором этапе лечение и реабилитацию за анализируемые годы получили 1164 ребенка, характеристика которых представлена в табл. 3. Так, на втором этапе удалось сохранить жизнь всем 36 детям с экстремально низкой массой тела при рождении и 152 – с массой при рождении от 1000 до 1500 г. На данном этапе летальных исходов не наблюдалось.
аблица 3
Масса тела при рождении детей, выхаживаемых
на втором этапе отделения недоношенных, абс. (%)
|
Масса,
г |
Год |
Всего | ||
|
2002 |
2003 |
2004 (6
мес.) | ||
|
<
1000 |
5
(1,3) |
18
(3,5) |
13
(5,0) |
36
(3,1) |
|
1000-1499 |
42
(10,6) |
68
(13,4) |
42
(16,2) |
152
(13,1) |
|
1500-1999 |
131
(32,9) |
147
(28,9) |
66
(25,5) |
344
(29,5) |
|
>2000 |
219(55,2) |
275
(54,2) |
138
(53,3) |
632
(54,3) |
|
Итого |
397 |
508 |
259 |
1164 |
В структуре летальности недоношенных на первом месте находится гипоксическо-геморрагическое поражение ЦНС, чаще всего внутрижелудочковые кровоизлияния I-III ст., в части случаев с явлениями перивентрикулярной лейкомаляции, на втором – респираторный дистресс синдром (РДС) первого типа, внутриутробное инфицирование (ВУИ), нередко с исходом в сепсис, аномалии развития, несовместимые с жизнью.
В структуре заболеваний детей на втором этапе первое место занимали различные проявления гипоксическо-ишемического и гипоксическо-геморрагического поражения ЦНС, второе – гипербилирубинемия недоношенных детей, третье – задержка внутриутробного развития (ЗВУР), далее различные процессы инфекционного генеза (пневмония, омфалит, флебит пупочных вен, ОРВИ, сепсис), ранняя и поздняя анемия недоношенных. Дети нуждались в комплексной реабилитационной терапии, поскольку страдали сочетанием нескольких заболеваний, иногда трех-четырех.
В условиях ОРИТ выхаживание недоношенных с тяжелой патологией и детей с экстремально низкой массой тела оказалось эффективным. Создание индивидуального инкубаторного режима, вентиляционная поддержка, стимуляция внутриклеточного дыхания и энергообмена, использование сурфактанта при РДС первого типа, парентеральное питание, медикаментозная поддержка сердечно-сосудистой системы, включавшая не только сердечные гликозиды, но и L-карнитин в/в, круглосуточное мониторирование, активные антибиотики и пассивная иммунотерапия при заболеваниях инфекционного генеза, способствовали снижению летальности и увеличению процента выживаемости глубоконедоношенных детей.
На втором этапе выхаживания большое значение придавалось питанию грудным молоком матери, а при невозможности (болезнь матери, отказ матери от ребенка, гипогалактия) дети вскармливались адаптированной смесью для недоношенных детей «Пренан», смесью «Нутрилон» – при лактазной недостаточности и «Фрисовом» – при срыгиваниях. В целях улучшения усвоения пищи, повышения утилизации жирных кислот назначался «Элькар» внутрь. Включение этого биотика в комплекс лечебных мер повышало ежесуточную прибавку массы до 30,5 г по сравнению с группой сравнения, в которой ежесуточная прибавка массы составила 22,5 (р < 0,05).
В систему выхаживания недоношенных на втором этапе входила обязательная профилактика рахита. С этой целью использовался водорастворимый витамин ДЗ. Нами проводилась также профилактика поздней анемии недоношенных препаратами железа, чаще использовался «Мальтофер». Благодаря этим профилактическим мерам дети из отделения выписывались без грубых проявлений рахита, со средним уровнем Нb – 122 г/л.
Лечебный процесс складывался из терапии детей с патологией ЦНС, ретинопатией, гипербилирубинемией, ВУИ и других. При заболеваниях ЦНС применялись различные нейропротекторы (актовегин, пирацетам, глицин и др.), проводилась дегидратационная терапия под контролем нейросоноскопии.
Гипербилирубинемию недоношенных лечили фототерапией, проводилась инфузионная терапия, назначались желчегонные препараты при наличии холестаза (гепабене, урсосан, холосас). В домашние условия дети выписывались без желтухи с нормальным уровнем как конъюгированного, так и свободного билирубина.
При терапии инфекционных процессов (ВУИ, сепсис, пневмония) вводились антибиотики, предпочтение отдавалось цефалоспоринам, защищенным пенициллинами, по показаниям использовались макролиды (азитромицин). Мы полагаем вполне целесообразным включение в комплекс лечения бактериальных инфекций пассивной иммунотерапии (иммуноглобин, пентаглобин, иммуновенин), а при риске ВУИ вирусной этиологии или ее проявлениях – виферона-1 или виферона-2, кипферона.
После излечения заболеваний или значительного улучшения состояния детей проводилась реабилитационная терапия, включавшая в себя массаж, ЛФК, арома-, музыкотерапию, метаболиты [3]. Ароматерапия с использованием пихтового масла начиналась по достижении массы тела ребенка 2000 г. Музыкотерапия проводилась по двум программам (успокаивающей и стимулирующей). Предпочтение отдавалось пению матери ребенка. Метаболитная терапия (кроме элькара) – глицина, биотредина и лимонтара.
Недоношенные дети с экстремально низкой массой тела при рождении из отделения выписывались в возрасте около 2 мес. со средней массой тела 2100 г, дети с массой тела от 1000 до 1499 г при выписке имели среднюю массу 2330 г. При массе тела при рождении от 1500 до 1999 г средняя масса при выписке составляла 2520 г. Недоношенные с массой тела при рождении более 2000 выписывались со средней массой 2640 г.
Успешному выхаживанию детей, родившихся раньше срока, также способствовало систематическое повышение квалификации врачей-неонатологов, реаниматологов. Однако недоношенные дети и после выписки из стационара нуждаются в длительной реабилитационной терапии, в наблюдении невролога, окулиста.
СПИСОК ЛИТЕРАТУРЫ
1. Володин Н.Н. Новые технологии в решении проблем перинатальной медицины // Педиатрия. 2004. №3.
2. Дементьева Г.Н., Рюмина И.И., Фролова М.И. Выхаживание глубоконедоношенных детей. Современное состояние проблемы // Педиатрия. 2004. №3. С. 60.
3. Яцык Г.В. Алгоритмы диагностики, лечения и реабилитации перинатальной патологии маловесных детей. М., 2002.
УДК 614.254:618.1
© Т.В. Дерипаско, Т.Н. Охотина, 2004
Поступила 14.10.04 г.
Т.В. ДЕРИПАСКО, Т.Н. ОХОТИНА
РОЛЬ ПЕРВИЧНОГО ЗВЕНА МЕДИЦИНСКОЙ ПОМОЩИ В ОХРАНЕ РЕПРОДУКТИВНОГО ЗДОРОВЬЯ ЖЕНЩИН В ЧУВАШСКОЙ РЕСПУБЛИКЕ
ГУЗ «Республиканский перинатальный центр» МЗ ЧР,
ГОУ «Институт усовершенствования врачей» МЗ ЧР, Чебоксары
Кабинеты по охране репродуктивного здоровья являются связующим звеном акушеров-гинекологов с врачами общей практики и педиатрами. Важнейшей задачей, реализуемой врачами общей практики в деле предупреждения материнской и младенческой заболеваемости и смертности, является проведение мероприятий по профилактике и оздоровлению женского населения Чувашской Республики.
There are offices of reproductive healthcare connects obstetricians–gynecologists and general practitioners and pediatricians. Measurements on prevention and invigorating of women’s health in the Chuvash Republic is the main task achieved by general practitioners in order to prevent maternity and infants’ incidence and mortality.
Приоритетными задачами отечественного здравоохранения являются охрана материнства и детства, укрепление репродуктивного здоровья (РЗ) населения. Врач общей практики (ВОП), работая в системе первичного звена здравоохранения, осуществляет профилактику заболеваний на индивидуальном и семейном уровне, проводит анализ социальных и биологических факторов риска, влияющих на здоровье семьи [1, 2]. Совершенствованием РЗ населения, профилактики материнской заболеваемости и смертности в Чувашии стало расширение мероприятий по планированию семьи, оздоровлению беременных, послеродовой реабилитации, профилактике обострений хронических соматических заболеваний, предупреждению осложнений беременности на уровне оказания первичной медицинской помощи в условиях работы ВОП. Необходимость указанных мероприятий продиктована высоким уровнем экстрагенитальной патологии среди беременных, являющейся основной причиной материнской и перинатальной заболеваемости и смертности.
Согласно Указу Президента Чувашской Республики «О дополнительных мерах по охране материнства» (2000), беременным и кормящим матерям бесплатно выделяются лекарственные средства для профилактики йоддефицитных состояний, анемии и авитаминоза. В республике действуют программа «Дети Чувашии», включающая подпрограммы дети-инвалиды, дети-сироты, одаренные дети, планирование семьи, профилактика безнадзорности и правонарушений несовершеннолетних, «Охрана здоровья матери и ребенка в Чувашской Республике», «Охрана РЗ населения» [1]. В республике развернута сеть кабинетов по охране РЗ. Данная служба является связующим звеном акушеров-гинекологов с терапевтами, ВОП и педиатрами. В конце года ВОП, терапевты формируют списки женщин, относящихся к группе высокого риска, страдающих тяжелой экстрагенитальной патологией, в том числе развившейся после перенесенных осложнений беременности, совместно с акушером-гинекологом и другими специалистами уточняют число женщин высокого социального риска, страдающих социально значимыми заболеваниями: психическая патология, туберкулез, алкоголизм, наркомания.
Дальнейшими важнейшими задачами, реализуемыми ВОП, по предупреждению материнской и младенческой заболеваемости и смертности являются проведение следующих профилактических и оздоровительных мероприятий: санитарно-просветительская работа, в том числе по вопросам охраны РЗ и здорового образа жизни, формированию идеального репродуктивного поведения населения; работа по планированию семьи и регулированию рождаемости, включающая медико-генетическую консультацию ГУЗ «Республиканский перинатальный центр», прегравидарную подготовку супружеской пары, контрацепцию; оздоровление женщин фертильного возраста в группах риска по развитию акушерско-гинекологической и соматической патологии; медицинская реабилитация, включающая реабилитации послеродовую (в течение первого года после родов) и после оперативных вмешательств, особенно у девочек; оказание акушерской помощи: диспансеризация беременных с физиологическим течением гестационного процесса, профилактика осложнений беременности, рациональное трудоустройство беременных, участие в терапевтических консилиумах; участие в половом воспитании детей и подростков.
Из мероприятий профилактической направленности в работе ВОП очень важной является работа по налаживанию тесного психологического контакта со всеми членами семьи, что создает большие резервы для проведения профилактических мер по санации экстрагенитальных очагов инфекции у девочек и женщин фертильного возраста, проведению оздоровительных мероприятий в догестационном периоде. Мероприятия психологической направленности в конечном итоге будут способствовать улучшению показателей здоровья беременных, исходов беременности и родов, течению послеродового периода, снижению заболеваемости и смертности как матерей, так и детей.
СПИСОК ЛИТЕРАТУРЫ
1. Суслонова Н.В. Реорганизация первичной медико-санитарной помощи в Чувашской Республике // Здравоохранение Чувашии. 2004. № 2. С. 17-23.
2. Фролова Е.В., Гурина Н.А. Охрана женского здоровья в общей врачебной практике // Здравоохранение Чувашии. № 2. С. 50-58.
УДК 616.61-07-053.3
© Е.В. Константинова, Н.А. Арланова, 2004
Поступила 18.10.04 г.
Е.В. КОНСТАНТИНОВА, Н.А. АРЛАНОВА
РАСПРОСТРАНЕННОСТЬ И СТРУКТУРА ЗАБОЛЕВАНИЙ МОЧЕВЫВОДЯЩЕЙ СИСТЕМЫ У ДЕТЕЙ ЧУВАШСКОЙ РЕСПУБЛИКИ
МУЗ «Детская больница №4» МЗ ЧР,
ГОУ «Институт усовершенствования врачей» МЗ ЧР, Чебоксары
Проведен анализ распространенности и структуры заболеваний мочевыводящей системы (МВС) у детей Чувашской Республики за последние 10 лет (1994-2003 гг.). Отмечается рост заболеваемости в 1,4 раза (35 на 1000 детского населения). В структуре заболеваний превалировали аномалии развития МВС, пиелонефриты и инфекции мочевыводящих путей.
Analysis of prevalence and structure of urine system diseases in children of the Chuvash Republic for the last 10 years (1994-2003) is held. The incidence rate 1,4 times increased and by 2003 in the Chuvash Republic it was 35 per 1000 children population. In the diseases’ structure abnormalities of urine system development is on the 1-st place, pyelonephritis is on the 2-nd place, urine system infection is on the 3-d place.
Проблема патологии мочевыводящей системы (МВС) у детей по-прежнему остается актуальной. Частота заболеваний МВС у детей в разных регионах России колеблется от 12 до 54 на 1000 детского населения [1, 2]. Однако, по данным Центрального статуправления, к 2001 г. она возросла до 45,4 на 1000 детского населения в возрасте до 14 лет. Примерно на этом же уровне (14,1 на 1000) регистрируется заболеваемость детей первого года жизни. По данным [3], в Санкт-Петербурге заболеваемость детей патологией МВС несколько ниже – 36,5 на 1000, в Оренбургской области – 30,2 [5]. Заболеваемость почечной патологией не только остается довольно высокой, но имеет тенденцию к росту. Опасность поражения почек у детей связана с возможностью формирования хронической почечной недостаточности (ХПН) и инвалидизации.
Целью нашего исследования явилось изучение распространенности и структуры нефропатологии детей Чувашской Республики (ЧР) в динамике за 1994-2003 гг.
Анализ проводился на основании данных обращаемости и анализа амбулаторных карт детей, находящихся под диспансерным наблюдением по поводу МВС. Результаты анализа показали, что заболеваемость почечной патологией у детей ЧР за изучаемый период выросла в 1,4 раза и составила к 2003 г. 35 на 1000 детского населения (табл. 1).
Нами были выявлены половые различия в заболеваемости, у девочек она оказалась закономерно выше (р<0,05) и составила 73,6%. Более высокой (в два раза) была также частота болезней почек у детей дошкольного возраста.
аблица 1
Динамика распространенности заболеваний МВС у детей ЧР (1993-2003 гг.)
|
Год |
Состояло
на диспансерном
учете |
Распространенность,
% | ||
|
республика |
город |
село | ||
|
1993 1994 1995 1996 1997 1998 1999 2000 2001 2002 2003 |
5791 5889 0125 7245 8176 7565 9311 9206 8750 8405 8251 |
17,7 18,1 19,5 23,0 27,0 26,6 33,6 34,7 35,4 35,9 35,0 |
21,6 21,8 24,5 30,5 33,8 31,4 35,5 36,6 41,9 40,8 33,0 |
12,9 13,2 13,7 16,4 20,3 21,5 30,8 32,0 28,6 30,7 39,0 |
Как видно из табл. 1, заболеваемость городских детей несколько выше, чем детей, проживающих в сельской местности. Однако у всех, как в городе, так и на селе, идет нарастание ее частоты. Учащение связано не только с истинным ростом заболеваемости, но и с улучшением выявляемости больных с патологией МВС. Этому способствовало несколько факторов. Прежде всего внедрение в широкую педиатрическую практику современных диагностических технологий, в частности ультразвукового исследования в анте- и постнатальном периодах жизни ребенка. Немаловажное значение имело систематическое совершенствование знаний педиатров нашей республики в области детской нефрологии и урологии.
Таблица 2
Структура аномалий МВС у детей (собственные данные), %
|
Форма
заболевания |
Год | |||||||||
|
1994 |
1995 |
1996 |
1997 |
1998 |
1999 |
2000 |
2001 |
2002 |
2003 | |
|
Пиелонефрит: -
острый -
хронический |
10,4 61,6 |
26,4 64,0 |
21,1 35,4 |
19,3 34,5 |
20,2 33,1 |
20,68 29,7 |
21,8 30,4 |
14,0 24,5 |
18,1 28,4 |
19,8 19,0 |
|
Острый
гломерулонефрит: -нефротическая
форма -гематурическая |
0,8 4,8 |
- 7,2 |
1,13 2,64 |
- 5,6 |
0,34 1,74 |
0,86 4,31 |
0,4 4,1 |
0,59 2,99 |
- 5,1 |
0,4 5,1 |
|
Хронический
гломерулонефрит: -
гематурическая форма -
нефротическая форма |
3,2 - |
3,2 - |
2,64 1,13 |
3,2 - |
2,09 0,69 |
4,31 0,86 |
10,2 0,4 |
16,7 1,79 |
2,84 2,27 |
2,8 1,8 |
|
Наследственный
нефрит |
0,8 |
- |
- |
0,4 |
- |
- |
- |
- |
- |
0,4 |
|
Хронический
интерстинальный нефрит |
- |
- |
2,2 |
- |
- |
- |
0,4 |
1,72 |
0,56 |
0,42 |
|
Острый
цистит |
- |
0,8 |
- |
- |
0,69 |
0,43 |
0,41 |
0,59 |
1,13 |
0,4 |
|
Инфекция
мочевыводящих
путей |
1,6 |
1,6 |
- |
0,4 |
3,83 |
7,32 |
9,0 |
7,36 |
9,65 |
15,9 |
|
Аномалии
мочевыводящей
системы |
5,6 |
18,4 |
23,7 |
21,37 |
25,08 |
11,2 |
8,2 |
17,36 |
21,6 |
24,6 |
Таблица 3
Структура аномалий МВС у детей (собственные данные), %
|
Нозологическая
форма |
Год | |||||||||
|
1994 |
1995 |
1996 |
1997 |
1998 |
1999 |
2000 |
2001 |
2002 |
2003 | |
|
Гидронефроз |
14,2 |
8,6 |
3,17 |
7,5 |
1,38 |
7,69 |
5,0 |
10,34 |
5,26 |
3,1 |
|
Повышенная
подвижность почек |
- |
21,7 |
23,8 |
20,75 |
20,83 |
42,3 |
65,0 |
44,8 |
33,57 |
53,9 |
|
Гипоплазия
почек |
- |
- |
1,58 |
1,88 |
- |
- |
- |
- |
- |
1,58 |
|
Подковообразная
почка |
- |
- |
- |
- |
1,38 |
- |
- |
- |
- |
1,58 |
|
Удвоение
почек |
- |
- |
6,34 |
1,88 |
1,38 |
- |
- |
3,44 |
2,63 |
1,58 |
|
Нефроптоз и
тазовая дистопия |
- |
21,7 |
25,3 |
7,5 |
16,6 |
30,76 |
25,0 |
41,4 |
60,0 |
38,0 |
|
Синдром
Фрейли |
- |
47,8 |
30,2 |
22,6 |
13,8 |
19,23 |
- |
- |
- |
- |
В структуре заболеваний детей ЧР на первом месте находятся аномалии развития МВС. Как видно из табл. 2, в динамике отмечается рост заболеваемости. Тенденцию к учащению аномалий развития МВС у детей отмечают и другие авторы. Так, по данным [4], их частота в структуре за 1984-1994 гг. выросла с 4,2 до 9,6%, а количество гидронефрозов – в три раза. Такие пороки развития МВС, как дистопия почек, нефроптоз, по нашим данным (табл. 3), в структуре аномалий составили в 2003 г. 38. Второе место в структуре заболеваний почек в 2003 г. заняли пиелонефриты (острые и хронические) – 19,8 и 19,0% соответственно. Если заболеваемость острым пиелонефритом с незначительными колебаниями остается на одном уровне, частота хронических пиелонефритов уменьшилась с 61,6 в 1994 г. до 19,0% в 2003 г. Не вызывает сомнения, что эта благоприятная динамика связана с успехами, достигнутыми в детской нефрологии, в плане ранней диагностики и использования эффективных современных протоколов терапии пиелонефрита в острой фазе. На третьем месте в структуре заболеваний МВС оказалась инфекция мочевыводящих путей, частота которой в динамике нарастает к 2001-2003 годам.
При анализе структуры заболеваний МВС мы установили, что нефротические формы гломерулонефрита встречаются довольно редко и в динамике по годам не имеют тенденции к росту. Частота гематурической формы в разные годы то несколько увеличивается, то снижается. В 2002-2003 гг. можно отметить ее нарастание до 5,1%. Эти колебания, видимо, связаны с закономерными колебаниями частоты стрептококковой инфекции, которая, как известно, играет большую роль в этиопатогенезе данной формы гломерулонефрита. Наблюдается тенденция к снижению хронических форм гломерулонефрита, что также можно связать с успешностью лечения в остром периоде. В структуре аномалий развития МВС нефроптоз и тазовая дистопия почек составляют 38% (второе место). Ведущим пороком, занимающим первое место, оказалась повышенная подвижность почек, имеющая отчетливую тенденцию к росту в течение 1999-2003 гг.
Таким образом, результаты нашего анализа заболеваемости детей нефропатологией в динамике свидетельствуют о сохраняющейся высокой частоте и тенденции к росту ее некоторых форм. Почти 1/4 часть составляют аномалии развития МВС. Между тем известно, что именно пороки развития МВС, наряду с наследственным нефритом, являются основной причиной формирования ХПН и инвалидизации. Дальнейшее совершенствование диагностических технологий и протоколов лечения может способствовать более оптимальному снижению заболеваемости детей патологией почек, перехода острых процессов в хронические.
СПИСОК ЛИТЕРАТУРЫ
1. Игнатьева М.С. Вопросы эпидемиологии заболеваний органов мочевой системы у детей // Вопр. охраны материнства и детства. 1979. № 12.
2. Наумова В.И. и др. Распространенность и структура болезней мочевой системы у детей в различных регионах страны //Педиатрия. 1985. №10.
3. Папаян А.В., Савенкова Н.С. Клиническая нефрология детского возраста. М., 1997.
4. Папаян А.В., Ходырева Г.А. Распространенность заболеваний почек у детей Санкт-Петербурга // Актуальные вопросы клиники, диагностики и лечения: Тез. докл. конф. СПб., 1995.
5. Перепелкина Н.Ю., Волкова А.А. Детская нефрологическая заболеваемость и инвалидность по данным официальной статистики // Современные методы диагностики и лечения в детской нефрологии и урологии: Материалы II Российского конгресса. М., 2002.
УДК 616-056.43-002
© Т.С. Луткова, 2004
Поступила 04.11.04 г.
Т.С. ЛУТКОВА
РАСПРОСТРАНЕННОСТЬ АТОПИЧЕСКОГО ДЕРМАТИТА У ДЕТЕЙ ШКОЛЬНОГО ВОЗРАСТА В Г. ЧЕБОКСАРЫ: РЕЗУЛЬТАТЫ ЭПИДЕМИОЛОГИЧЕСКОГО ИССЛЕДОВАНИЯ
Чувашский государственный университет им. И.Н. Ульянова, Чебоксары
Впервые в г. Чебоксары проведено стандартизированное эпидемиологическое исследование распространенности атопического дерматита (АД) по критериям ISAAC. Обследовано 6109 школьников: 3042 – в возрасте 7-8 лет и 3067 – в 13-14. АД выявили у 4,5% детей. Манифестация симптомов заболевания у большинства обследуемых детей произошла до 5 лет. Тяжелое течение имели 0,4% больных. У детей 7-8 лет АД наблюдали в 1,8 раза чаще, чем у подростков.
For the first time the two stages standard epidemiological research of the prevalence of atopic dermatitis (AD) in accordance with the International Study and Allergies (ISAAC) took place in Cheboksary. 6109 schoolchildren were examined: at the age of 7-8 – 3042, at the age of 13-14 – 3062. 4.5% of children had the symptoms of AD. The symptoms of disease in children had been discovered before they were 5 years old. 0.4% of patients were in serious condition. The children at the age of 7-8 years old had the symptoms of AD 1,8 time as often as teenagers had.
Атопический дерматит (АД) из-за своей высокой распространенности у детей, раннего начала и быстрого формирования хронических форм представляет собой одну из актуальных проблем педиатрии [4]. Данные статистических отчетов не отражают истинной распространенности аллергических заболеваний, так как учитывают в основном тяжелые формы заболевания, требующие обращения к врачу. Вместе с тем разработка комплексных планов борьбы с аллергическими заболеваниями у детей возможна только на основе результатов массовых эпидемиологических исследований, позволяющих получить достоверные данные о распространенности болезни в регионе в различные возрастные периоды, выявить все факторы риска: этиологические, предрасполагающие, провоцирующие.
Для получения сопоставимых результатов в последние годы ученые различных стран используют в эпидемиологических исследованиях аллергических заболеваний единые методические подходы [6]. Программа ISAAC (International Study of Asthma and Allergies in Childhood) стала первой, по которой появилась возможность унифицировать подходы к оценке распространенности аллергических заболеваний. Такие исследования в нашей стране проводятся с 1998 г.
В 2001 г. в г. Чебоксары проведены стандартизированные исследования распространенности бронхиальной астмы и аллергического ринита у детей по программе ISAAC C.Л. Кожевниковой [2]. Эпидемиологические исследования АД в Чувашии у детей по этой методике ранее не проводились, поэтому проблема остается крайне актуальной, так как позволяет выявить заболевание на более ранних стадиях развития, разработать и улучшить методы диагностики и профилактики более тяжелых и сочетанных с АД форм аллергических заболеваний.
Целью нашего исследования явилось получение данных о распространенности АД у детей школьного возраста в г. Чебоксары.
Материалы и методы
Исследование провели путем анкетирования школьников 8-х классов и родителей первоклассников в 33 школах г. Чебоксары по анкете программы «ISAAC» (12 вопросов) для выявления больных АД. Всего было опрошено 6109 школьников от 7 до 15 лет. Возврат анкет составил 96%.
Частота симптомов АД среди школьников по вопроснику ISAAC
в исследуемых группах
|
Симптом |
7-8 лет |
Р |
13-14 лет |
Всего | |||
|
n=3042 |
n=3067 |
n=6109 | |||||
|
абс. |
% |
абс. |
% |
абс. |
% | ||
|
Симптомы АД
когда-либо Симптомы АД
в течение 12
месяцев Поражение
типичных участков кожи для
АД Появление
симптомов АД у детей до 2
лет Появление
симптомов АД у детей в возрасте 2-4
года Появление
симптомов АД у детей в возрасте старше 5
лет Полное
исчезновение сыпи за последние 12
месяцев Отсутствие
ночных пробуж- дений за последние 12
месяцев из -за зудящей
сыпи Но чные
пробуждения за последние 12 месяцев
из-за зудящей сыпи менее чем
1 ночь в
неделю Ночные
пробуждения за последние 12 месяцев
из-за зудящей сыпи
1 и более ночей в
неделю Установленный диагноз АД |
228 176 123 84 43 49 124 137 21 18 228 |
7,5±0,5 5,8±0,4 4,0+0,4 2,8+0,3 1,4+0,2 1,6+0,2 4,1+0,4 4,5+0,4 0,7+0,2 0,6+0,1 7,5±0,5 |
<0,001 <0,001 <0,001 - - - <0,001 <0,001 >0,05 >0,05 <0,001 |
126 100 71 - - - 71 62 29 9 104 |
4,1±0,4 3,3±0,3 2,3+0,3 - - - 2,3+0,3 2,0+0,3 0,9+0,2 0,3+0,1 3,4±0,3 |
354 276 194 - - - 195 199 50 27 332 |
5,8±0,4 4,5±0,3 3,2+0,3 - - - 3,2+0,3 3,3+0,3 0,8+0,5 0,4+0,1 5,4±0,1 |
Результаты и обсуждение
На первом этапе обследования установили распространенность АД у 4,5% детей. Среди 6109 школьников 7-8 и 13-14 лет АД был выявлен у 5,8 и 3,3% соответственно (таблица).
Все эпидемиологические исследования по программе ISAAC, проведённые в других регионах нашей страны и за рубежом, показали, что результаты распространённости АД превышали результаты официальной статистики в 1,2-2,6 раза [3, 8]. Наши данные подтвердили наличие гиподиагностики АД у детей только во второй возрастной группе, в которой диагноз АД не был установлен у 6,2% обследуемых школьников. В то же время исследованиями С.Л. Кожевниковой [2] была выявлена очень низкая диагностика практическими врачами бронхиальной астмы и аллергического ринита. При наличии достоверных симптомов астмы и аллергического ринита диагноз был установлен лишь у 1/4 и у 1/10 школьников соответственно. Анализ эпидемиологических исследований в г. Астане Республики Казахстан показал, что среди аллергических заболеваний с уточнённым диагнозом на первом месте был также АД, на втором и третьем – бронхиальная астма и аллергический ринит.
При сравнении наших результатов распространенности АД с другими регионами Российской Федерации установили, что она выше, чем в Москве [3]. Наши данные оказались ниже, чем в Якутии, Новосибирске, Казани и Ставрополе [5, 7-9]. При сопоставлении с результатами, полученными в различных зарубежных странах, обнаружено, что в г. Чебоксары уровень распространенности АД совпадал с Грецией (Солоники), был меньше, чем в Швеции, Финляндии, Польше, но больше, чем в Румынии, Грузии, Албании [10-13].
Нами установлено, что распространенность АД зависела от возраста детей. АД встречался в 1,8 раза чаще у первоклассников, чем у восьмиклассников. Снижение уровня распространенности АД с увеличением возраста детей выявили и другие исследователи [7]. При сравнении распространенности АД в зависимости от пола мы наблюдали в группе детей 13-14 лет АД в 1,5 раза чаще у девочек, чем у мальчиков. Половые различия по распространенности АД в группе детей 7-8 лет были статистически незначимыми.
По данным большинства исследователей, для АД характерно раннее начало заболевания [1]. Возраст первых проявлений АД, согласно протоколу ISAAC, оценивали только у школьников 7-8 лет. Мы установили, что почти половина обследуемых нами детей (2,8%) заболела АД до 2-летнего возраста, к 5 годам – 4,2%. Лишь у 1,6% пациентов АД впервые возник после 5 лет (таблица).
АД является иммуноопосредованным воспалительным заболеванием кожи, характеризующимся возрастной морфологией высыпаний, стадийностью развития и склонностью к хроническому течению. Большое внимание в мировой медицинской науке уделяется вопросам аллергического поражения кожи у школьников, и в разделе анкеты ISAAC вопрос о пролиферативной форме АД, поражающей флексуральные области, вынесен отдельно, как имеющий важное значение.
У большинства детей (3,2%), вошедших в исследование, заболевание протекало с вовлечением в патологический процесс кожи флексуральных участков, вокруг шеи, глаз, ушей, под ягодицами, причём у 7-8-летних детей эта локализация наблюдалась в 1,7 раза чаще, чем у подростков 13-14 лет. Подобный результат получили исследователи в Новосибирске, целенаправленно изучивавшие эпидемиологические и клинические особенности пролиферативной формы АД у школьников первых и восьмых классов [7].
У 2/3 детей АД протекал с периодами полной клинической ремиссии, когда сыпь исчезала полностью и отсутствовали ночные пробуждения из-за зудящих высыпаний (таблица). Лёгкое течение преобладало у первоклассников – в 2,2 раза, причем в 1,8 раза чаще встречалось у мальчиков, чем у девочек этой группы. Среди восьмиклассников лёгкое течение имел примерно одинаковое число мальчиков и девочек. Среднюю степень тяжести заболевания мы наблюдали одинаково часто в обеих возрастных группах, не было различий и по полу. Всего 0,4% детей имели тяжёлое течение АД, которое характеризовалось частыми ночными пробуждениями из-за зудящей сыпи. Среди них мы также не выявили различий по возрасту и полу.
Таким образом, АД относится к распространенным аллергическим заболеваниям и встречается у 4,5% детей в популяции школьников г. Чебоксары. Манифестация заболевания у большинства (4,2%) детей происходит в возрасте до 5 лет. У детей 7-8 лет АД встречается чаще, чем у подростков. У 0,4% школьников АД имеет тяжелое, инвалидизирующее течение, снижающее работоспособность и качество жизни больных. Ввиду того, что в Чувашской Республике внедрены образовательные программы как для медицинских работников, так и для населения, существенных затруднений в диагностике АД в основном не возникает.
СПИСОК ЛИТЕРАТУРЫ
1. Балаболкин И.И. // Педиатрия. 2003. № 6. С. 4-7.
2. Кожевникова С.Л. Клинико-эпидемиологические особенности бронхиальной астмы и аллергического ринита у школьников г. Чебоксары: Автореф. дис. … канд. мед. наук. Казань, 2001. 25 с.
3. Лысикова И.В. Распространенность аллергических заболеваний у детей по результатам мультицентровых исследований в рамках международной программы ISAAC: Автореф. дис. … канд. мед. наук. М., 1999. 20 с.
4. Ревякина В.А. // Лечащий врач. 2003. № 3. С. 53-56.
5. Сербина О.П. Клинико-эпидемиологические особенности и совершенствование методов лечения атопического дерматита у детей г. Ставрополя: Автореф. дис. … канд. мед. наук. Ставрополь, 2002. 22 с.
6. Стандартизированные эпидемиологические исследования АЗ у детей: Пособие для врачей. М., 1998.
7. Филатова Т.А. Эпидемиологические тенденции атопического дерматита у школьников Новосибирска // Вестн. межрегион. ассоц. «Здравоохранение Сибири». 2000. №3. С.8-15.
8. Ханды М.В. // Вопросы современной педиатрии. 2002. Т.1. Приложение 1. С. 49.
9. Шамов Б.А. Атопический дерматит у детей старшего возраста, совершенствование лечения с учетом особенностей клиники, состояния иммунитета и средовых факторов в промышленном городе: Автореф. дис. … канд. мед. наук. М., 1997. 24 с.
10. Esamai F., Anabwani G.M. // Easter Afr. Med. J. 1996. Vol.73, №7. P.474-478.
11. Goh D.Y.,Chew F.T., Quek S.C., Lee B.W. // Arch. Dis. Child. 1996. Vol.74, №2. P.131-135.
12. Gratzions Ch., Priftis K. // Allergy. 1997. Vol.52, Suppl.37. Abstr. 181.
13. Remes S.T., Korppi M. // Allergy. 1998. Vol.53, №7. P.682-689.
УДК 616.9-05.3:614.47
© Коллектив авторов, 2004
Поступила 11.10.04 г.
Р.М. ПЕРЛОВА, З.Г. РОМАНОВА, Т.Н. ЛУКИНА,
И.А. СТЕКОЛЬЩИКОВА, Д.Н. КУРАКИН
ИНФЕКЦИОННАЯ ЗАБОЛЕВАЕМОСТЬ И ПРИВИТОСТЬ ДЕТЕЙ (ПО ДАННЫМ ДЕТСКОЙ ПОЛИКЛИНИКИ)
МУЗ «Городская детская больница № 3», Чебоксары
Изучены инфекционная заболеваемость и привитость детей в районе детской поликлиники г. Чебоксары за 2001-2003 годы. Отмечено, что в борьбе с «управляемыми» инфекциями ведущую роль играют профилактические прививки.
Infectious incidence of the children in the rayon children polyclinic MHCI “MCH No.3” in the city of Cheboksary is investigated. Simultaneously vaccination rate of the children from this group for 2001-2003 was analysed. It was noticed that the preventive vaccines play the leading role for control “manageable” infections.
Инфекционные болезни составляют до 70% в структуре всей заболеваемости детского возраста и около 80 – в структуре младенческой смертности [1-5]. Этим обусловлено снижение индекса здоровья детей. За последние годы в Чувашской Республике наблюдается рост заболеваемости детей инфекционными болезнями. Так, в 2001 г. этот показатель составил 4448,8; в 2002 г. – 4818,0; в 2003 г. – 5411,7 на 10 тысяч детей. Для определения первоочередных задач, стоящих перед здравоохранением в области борьбы с инфекциями у детей, необходимо провести систематический анализ инфекционной заболеваемости.
Целью данной работы являлось изучение инфекционной заболеваемости и привитости детей в районе деятельности детской поликлиники МУЗ «Городская детская больница №3» за 2001–2003 годы.
Детская поликлиника обслуживает более 17 тысяч детей (в 2001 г. – 18461, в 2003 г. – 17224). Показатель инфекционной заболеваемости за последние три года имел тенденцию к снижению. Так, в 2001 г. он составил 519,47; в 2002 г. – 424,28; в 2003 г. – 332,66 на 10 тысяч детей. На снижение показателей заболеваемости оказало влияние то, что за анализируемый период не было случаев дифтерии и кори. Более чем в три раза снизилась заболеваемость ветряной оспой: в 2001 г. было зарегистрировано 624 случая, в 2002 г. – 58, в 2003 г. – 37. Однако за этот же период значительно увеличилась заболеваемость паротитной инфекцией. Если в 2001 г. было зафиксировано семь случаев заболевания, то в 2003 г. заболело 162 ребёнка. В 2003 г. в 1,5 раза увеличилась заболеваемость краснухой (2001 г. – 43 чел., 2003 г. – 60).
В борьбе с «управляемыми» инфекциями большую роль играют профилактические прививки. Они позволяют удерживать заболеваемость на социально приемлемом уровне и добиваться её снижения по ряду нозологических форм. Борьба с ведущими инфекционными болезнями включена в расширенную программу ВОЗ. Профилактические прививки являются основной мерой, радикально воздействующей на эпидемиологический процесс.
Нами проанализирована привитость детей в районе деятельности поликлиники. Обратило на себя внимание то, что процент охвата прививками против краснухи низок. В 2002 г. он составлял 76,1, в 2003 г. – только 45,3%. Этим и объясняется значительный рост заболеваемости краснухой. Привитость против дифтерии, кори, коклюша и полиомиелита составила от 94,7 до 97,1%, то есть соответствует цифрам противоэпидемического эффекта. Одновременно следует отметить, что охват прививками детей против гепатита «В» недостаточен – 89,6%. В 2003 г. отмечалось несвоевременное обеспечение вакцинами против краснухи и гепатита «В».
Таким образом, на показатели инфекционной заболеваемости данной поликлиники оказали влияние вспышка паротитной инфекции и рост заболеваемости краснухой. Прививкой против краснухи в 2003 г. охвачено менее половины детей, подлежавших вакцинации.
СПИСОК ЛИТЕРАТУРЫ
1. Нисевич Н.И., Гаспарян М.О. Морозовская детская больница – 100 лет на передовых рубежах борьбы с инфекционными болезнями у детей // Детские инфекции. 2003. № 3. С. 22-24.
2. Рахманова А.Г. Отделения инфекционных заболеваний и иммунопрофилактики поликлиник: Метод. пособие. СПб., 2003. 24 с.
3. Учайкин В.Ф. Инфекционные болезни у детей. М., 1998. 128 с.
4. Учайкин В.Ф. Решённые и нерешённые проблемы инфекционной патологии у детей // Детские инфекции. 2003. № 4. С. 15-17.
5. Шарапова О.В., Корсунский А.А. Инфекционные болезни у детей: прошлое, настоящее и будущее. // Детские инфекции. 2003. № 3. С. 29-31.
УДК 616.342-007.271-053.1-053.31-089
© Коллектив авторов, 2004
Поступила 18.10.04 г.
А.А. ПЛАТОНОВ, О.Н. ИВАНОВ, Д.В. ЛУКОЯНОВ
ОПЫТ ПРЕДОПЕРАЦИОННОЙ ПОДГОТОВКИ И ПОСТОПЕРАЦИОННОГО ВЫХАЖИВАНИЯ НОВОРОЖДЕННЫХ С ВРОЖДЕННЫМИ ПОРОКАМИ РАЗВИТИЯ
ГУЗ «Республиканская детская клиническая больница» МЗ ЧР,
ГОУ «Институт усовершенствования врачей» МЗ ЧР, Чебоксары
Проведен анализ летальности новорожденных с врожденными пороками развития за более чем 20 лет. Развитие хирургической помощи этому контингенту детей было разделено на три периода. Внедрение новых подходов в хирургию новорожденных, включающих бригадные методы операций, предоперационной подготовки и послеоперационного ведения, оснащение отделения реанимации оборудованием на основе современных технологий, позволило улучшить результаты лечения данной категории детей, снизить общую летальность до 8,3% (2000-2003 годы), а выживаемость при атрезии пищевода достигла 100%.
Analysis of mortality rate of newborns with inborn development pathologies for more than 20 years is made. Development of surgery services for these children was devided into three periods. Introduction of new approaches into newborns’ surgery including brigade methods of operations, preoperational preparation and post-operation care, obtaining rehabilitating equipment based on modern technologies let improve the results of treatment this category of children, decrease the total mortality up to 8,3% (2000-2003), probability to survive in case of esophagus’s atresia reached 100%.
Хирургические болезни у новорожденных встречаются достаточно часто и представляют собой многообразие врожденной и приобретенной патологии: врожденные пороки развития (ВПР) и наследственные заболевания, травматические повреждения, опухоли и гнойная хирургическая инфекция. Большинство новорожденных с хирургической патологией нуждается в неотложной лечебной помощи и требует от врача умения оптимально для больного планировать методику всестороннего его обследования с использованием современных высокоинформативных лабораторных, инструментальных и технических средств исследования, проведения дифференциальной диагностики, выбора оптимальных методов лечения на всех этапах врачебного наблюдения [2-5]. По данным литературы, они встречаются с частотой 1:2710 – 1:3000 новорожденных [6].
ВПР у новорожденных являются следствием воздействия на эмбрион и плод различных неблагоприятных факторов, у 2-6% пациентов они прямо связаны с конкретными факторами внешней среды. Проведенные в Великобритании исследования показали, что скрытый дефицит витаминов и железа может играть определенную роль в патогенезе аномалий развития первичной трубки [1]. Следовательно, питание матери имеет важное значение. Среди других факторов риска формирования ВПР необходимо отметить угрозу прерывания беременности на ранних сроках гестации, профессиональные вредности, наследственные заболевания в семье, вирусные инфекции во время беременности и т.д.
На основе анализа летальности новорожденных, имеющих различные формы ВПР, развитие хирургической помощи этому контингенту детей мы разделили на три периода.
Период до 1984 г. (1-й) характеризовался в основном становлением хирургической помощи новорожденным. Предоперационная подготовка проводилась в кратчайшие сроки. Операции и послеоперационное ведение больных осуществлялось недостаточно подготовленным для этих целей персоналом, чаще всего дежурной бригадой. В этот период имела место высокая постоперационная летальность – до 80% и более.
В 1985-1996 гг. (2-й период) – новорожденные в сопровождении анестезиолого-хирургических бригад госпитализировались в специализированное реанимационное отделение, где подвергались углубленному обследованию и проводилась предоперационная подготовка в режиме интенсивной терапии и реанимации. На этом этапе наметилась тенденция к снижению летальности – до 52%.
В 1997-2004 гг. (3-й период) в соответствии с современными взглядами детских хирургов и анестезиологов-реаниматологов-неонатологов нами проводился дифференцированный подход к срокам операций новорожденным с ВПР, методам оперативного вмешательства. Отделение реанимации и интенсивной терапии (ОРИТ) оснащалось современной аппаратурой мониторирования, лечебно-диагностическими приборами, адаптированными для новорожденных, интеллектуальными респираторами 3-4 поколения. Сроки оперативного вмешательства откладывались на один-три дня, а тактика подготовки новорожденных к различным оперативным вмешательствам носила комплексный характер.
За эти годы нами был выработан определенный порядок ведения больных: новорожденные выездной бригадой реаниматологов-неонатологов доставлялись в специализированное отделение реанимации и интенсивной терапии Республиканской детской клинической больницы (РДКБ). В нем были созданы условия, способствующие наиболее оптимальной адаптации детей к внешней среде и своему состоянию (кувезный режим). При поступлении ребенка в ОРИТ с «холодовой травмой» (температура тела ниже 36,5°С) проводилось постепенное согревание в инкубаторе, где температура на 1,5 °С выше, чем температура в области печени ребенка. Контроль за температурой осуществлялся каждые 15 минут. Инфузионная терапия проводилась по индивидуальной программе в зависимости от состояния ребенка. Обязательными являлись ликвидация обезвоживания, полицитемии, гипогликемии и обеспечение физиологической потребности новорожденного. Водная нагрузка в первые сутки составляла не менее 50-60 мл/кг.
Чрезвычайно важным явилось внедрение принципа «голоду нет». Как в до-, так и в постоперационном периодах новорожденные получали или полное, или частичное сбалансированное по белкам, жирам и углеводам парентеральное питание, что решалось индивидуально с подсчетом возрастного энергетического обеспечения. В качестве источника белков использовались специально адаптированные для новорожденных растворы кристаллических аминокислот (аминоплазмаль- ваминолакт, аминовеноз-инфант, трофамин). Стартовая доза растворов составляла 0,5, в дальнейшем доза аминокислот увеличивалась до 2,5-3 г/кг/сут. Липиды, как известно, являются одним из необходимых субстратов для нормального функционирования организма новорожденного ребенка, в связи с чем мы использовали жировые эмульсии (липофундин МСТ/LCT B.Braun) с 3-4 суток жизни. Их стартовая доза составляла 0,5, в дальнейшем она увеличивалась до 2,5-3 г/кг/сут. Инфузия жировой эмульсии в течение суток осуществлялась равномерно, а скорость не превышала 0,4 г/кг/ч. Для инфузии жировой эмульсии использовали отдельный венозный доступ либо соединяли растворы для парентерального питания непосредственно перед канюлей катетера и использовали специальный фильтр. Гепарин добавлялся в инфузионную среду для поддержания проходимости венозных катетеров, обычно из расчета 1 ЕД на 1 мл инфузионного раствора. Такая доза обычно не оказывала влияния на систему гемостаза. У недоношенных новорожденных и детей с проявлениями геморрагического синдрома доза гепарина снижалась до 0,5 ЕД на 1 мл инфузионного раствора.
Не менее важную роль играла адекватная антибактериальная терапия, проводимая по современному принципу «De escolatio». Уже в дооперационном периоде назначался антибиотик широкого спектра действия (карбапенемы, цефалоспорины 3-4 поколения), введение которого продолжалось и в постоперационном периоде. При этом осуществлялся комплексный контроль за его эффективностью через 24-48-72 часа, а при получении результатов посева выделенной микрофлоры производилась смена антибиотика по чувствительности.
Вследствие сниженной иммунологической реактивности у новорожденных, особенно недоношенных с ВПР, в до- и постоперационном периодах проводилась пассивная иммунотерапия препаратами внутривенного иммуноглобулина (Н.Новгород, Уфа). По показаниям (недостаточная оксигенация и/или вентиляция легких) осуществлялась искусственная вентиляция легких интеллектуальными (микропроцессорными) вентиляторами 3-4 поколения с выбором оптимального режима вентиляции, при этом мы старались поддерживать следующие параметры: PIP не более 25 см вод. ст. для недоношенных и 30 см вод. ст. для доношенных; МАР не более 12 см вод. ст.; PEEP 4-5 см вод. ст.; Tin не более 0,45 с.; ЧД не более 60 в минуту. Чрезвычайно важным считали необходимость стимуляции внутриклеточного дыхания и внутриклеточного энергообмена. С этой целью назначали элькар или L-карнитин, цитохром, рибофлавин.
Ребенок считался готовым к операции при следующих условиях: диурез не менее 1 мл/кг/ч; стабилизирована центральная и периферическая гемодинамика; ликвидирована гемоконцентрация. Подобная тактика, направленная на совершенствование подходов к лечению новорожденных с хирургической патологией, позволила снизить общую летальность до 8,3% (2000-2003 гг.), а выживаемость при атрезии пищевода достигла 100%.
Перспектива улучшения результатов лечения новорожденных зависит от слаженной работы акушеров-гинекологов, неонатологов, детских хирургов, разработки и внедрения современных методов выхаживания в пред- и постоперационном периодах. В течение нескольких лет в Чувашии действует выездная реанимационная бригада, которая осуществляет консультативную и лечебную помощь новорожденным в районах и городах республики. В результате увеличился процент своевременного поступления детей с ВПР из родильных домов в ОРИТ РДКБ с 45 до 81 (1997-2003 гг.).
Таким образом, своевременное выявление факторов риска ВПР, их пренатальная диагностика, перевод новорожденных с неотложной хирургической патологией в первые 6 часов после рождения в специализированное отделение РДКБ, улучшение оснащения отделения реанимации и операционного блока, внедрение современных технологий хирургического и консервативного лечения способствуют успешному выхаживанию новорожденных с ВПР, снижению летальности.
СПИСОК ЛИТЕРАТУРЫ
1. Ашкрафт К.У., Холдер Т.М. Детская хирургия. СПб., 1996. Т.1. 398 с.
2. Володин Н.Н. Новые технологии в решении проблем перинатальной медицины // Педиатрия. 2004. №3. С. 56-59.
3. Воронцов Н.Ю., Гребенников В.А. Стратегия раннего парентерального питания у недоношенных новорожденных в критическом состоянии // Детская хирургия. 2004. №3. С. 37-38.
4. Михельсон В.А. и др. Послеоперационное обезболивание фентанилом новорожденных // Детская хирургия. 2003. №6. С. 28-31.
5. Цыпин Л.Е., Гребенников В.А., Рябкова М.Г. Опасности и осложнения при использовании вентиляции с поддержкой давлением у недоношенных новорожденных детей // Детская хирургия. 2003. №6. С. 31-34.
6. Barlow S.M., Sullivan F.M. Reproductive Hazards of industrial chemicals. London, 1982. 384 p.
УДК 613.88+616.692
© Коллектив авторов, 2004
Поступила 05.09.04 г.
.В. САМОЙЛОВА, Т.Г. АРЗУМАНЯН, Л.И. ГЕРАСИМОВА, О.Н. ПЫЛЯЩЕВА
ОСОБЕННОСТИ РЕПРОДУКТИВНОГО ЗДОРОВЬЯ ДЕВОЧЕК - ПОДРОСТКОВ В ЧУВАШСКОЙ РЕСПУБЛИКИ
ГУЗ «Республиканский перинатальный центр» МЗ ЧР,
Чувашский государственный университет им. И.Н. Ульянова, Чебоксары
Оцениваются результаты исследования проблемы репродуктивного здоровья молодого поколения. Выявлено, что девушки-подростки в основной массе имеют представление о методах контрацепции. Новые знания они хотели бы получать в специальных кабинетах по контрацепции и в школе.
The peculiarities of girls-adolescents’ reproductive health in the Chuvash Republic. The results of investigation of young generation reproductive health’s problem were evaluated. It was found out that the majority of girls-adolescents are aware of contraceptive methods. They would like to obtain new knowledge about contraception in special contraceptive offices and at school.
Вопросы охраны репродуктивного здоровья, репродуктивное поведение, сексуальная культура, незапланированные беременности и инфекции, передаваемые половым путем (ИППП), продолжают оставаться актуальными во всем мире. Изучение репродуктивного анамнеза подростков в России показало, что каждая третья девушка с опытом половой жизни имела в анамнезе беременность (30,8%). Их исходами у подростков были аборты – 79,4 и роды – 16,4%. Соотношение родов и абортов – 1:5. Число абортов у подростков и юных женщин составляет 303,1 на 1000 женщин [4]. Острой остается проблема нелегальных абортов, к которым чаще прибегают подростки, молодые женщины, не состоящие в браке [2].
Особую тревогу вызывает высокая частота осложнений, обусловленных абортами, у подростков (59,4%). Ведущее место в структуре осложнений занимают нарушения менструального цикла (59,1%), воспалительные заболевания органов малого таза (27,3%), депрессивные состояния (9,1%). Частота нарушений менструальной функции у девушек-подростков за последние пять лет увеличилась почти в два раза [5], что может быть серьезной проблемой реализации репродуктивной функции в будущем [1, 6].
Среди болеющих ИППП 80% составляет молодежь. При этом темпы роста заболеваемости сифилисом среди детей и подростков превышают рост заболеваемости среди взрослого населения [3, 7].
Целью нашего исследования явилось изучение особенностей психосексуального поведения подростков г. Чебоксары.
Материалы и методы
Для изучения особенностей психосексуального поведения и уровня сексуальной культуры подростков, проживающих в г. Чебоксары, организационно-методическим отделом ГУЗ «Республиканский перинатальный центр» была разработана анкета, содержащая 21 вопрос о методах контрацепции и планировании семьи. Опрошено 362 девушки – учащиеся 9, 10, 11 классов средних школ г.Чебоксары в возрасте от 14 до 18 лет включительно (средний возраст – 15,8±0,67 года).
Результаты и обсуждение
Исследование показало, что подростки, живущие половой жизнью, отдают предпочтение презервативам – 73,7%. Гормональные таблетки применяют 12,6, спермициды (фарматекс) – 0,4, внутриматочную контрацепцию (ВМК) – 3,1, прерванный половой акт – 0,7, календарный метод – 9,3% подростков. Низкий процент (0,4%) использования спермицидов связан с низкой степенью информированности подростков об этом методе контрацепции.
76,5% девушек-подростков считают, что рождение детей не должно быть случайным. То, что планирование семьи возможно, но не обязательно, полагают – 20,2, резко отрицательно относятся к планированию семьи 3,2% респонденток.
По результатам анкетирования можно заключить, что презервативы оцениваются как лучшее средство контрацепции – 47,6, гормональные таблетки – 25,7, спермициды (фарматекс, патентекс овал) – 1,2, прерванный половой акт – 0,6, календарный метод – 9,5, ВМК – 15,1% опрошенных. Из предложенных вариантов подростки правильно выделили три самых надежных средства контрацепции, но степень надежности была определена ими неверно. Самым надежным средством контрацепции подростки считают презерватив (47,6%), гормональные контрацептивы (25,7%), ВМК (15,1%).
На вопрос о том, кто из партнеров должен отвечать за отрицательные последствия половых отношений, таких как нежеланная беременность, возможность заражения ИППП, респонденты ответили следующим образом: в первую очередь мужчина – 3,7, в первую очередь женщина – 5,4, оба должны думать о последствиях – 90,8%.
По самооценкам 4,7% подростков, формирование сексуальной культуры должно начинаться с 6-9 лет, 36,0 – с 10-14, 36,5 – с 15-17, 22,7% – с 18-20 лет.
Лица, к которым подростки предпочли бы обратиться
за консультацией по вопросам контрацепции, %
|
Лица,
информированные о контрацепции |
В первую
очередь |
В последнюю
очередь |
Никогда бы не обратились |
|
Врач женской консультации |
92,2 |
6,5 |
1,1 |
|
Семейный врач |
33,0 |
49,0 |
18,0 |
|
Участковый терапевт |
14,8 |
43,6 |
31,4 |
|
Специалист
консультации «Планирование семьи» |
73,3 |
20,4 |
6,1 |
|
Родители |
36,5 |
43,8 |
19,6 |
|
Подруги, знакомые, одноклассники |
18,2 |
44,5 |
37,1 |
|
Представители
неофициальной медицины (знахари и врачеватели) |
7,2 |
22,4 |
70,2 |
|
Самостоятельный поиск |
13,2 |
37,5 |
49,1 |
Как видно из таблицы, наибольшим доверием подростков пользуются врачи женских консультаций, консультаций «Планирование семьи», родители. Меньше всего обращений с подобными вопросами было бы к представителям неофициальной медицины и участковому терапевту (!), вероятно, из-за боязни огласки.
Информацию о контрацепции и планировании семьи девушки-подростки хотели бы почерпнуть: из брошюр – 9,7, учебных кинофильмов – 6,6, на уроках – 11,8, индивидуально у преподавателя – 13,2, из бесед с родителями – 7,8, из статей популярных журналов – 8,4, в специальных кабинетах по контрацепции – 42,1%. Особенно привлекают подростков специальные кабинеты по контрацепции, школа, популярные журналы и брошюры. И лишь на предпоследнем месте стоят беседы с родителями (7,8%).
По мнению подростков, наиболее активная работа по формированию сексуальной культуры должна проводиться: работниками народного образования – 2,5, врачами женских консультаций – 35, участковыми терапевтами – 2,4, семейными врачами – 15,2, специальными консультациями «Планирование семьи» – 28,2, средствами массовой информации – 2,5, родителями – 13,8%. Из трех наиболее часто встречаемых вариантов на долю врачей приходится 80,8, родителей – 13,8%. Лидерами медицинского информирования населения, по мнению подростков, должны быть врачи женских консультаций.
Подавляющее большинство подростков высказалось за расширение своих знаний о сексуальной жизни в целом, методах предохранения от нежеланной беременности, методах прерывания нежелательной беременности, методах предохранения от ИППП, о психологических взаимоотношениях мужчин и женщин. Причем самыми востребованными темами оказались: методы предохранения от нежелательной беременности – 76,1 и от ИППП – 76,7%. 14,8 – 24,4% опрошенных девушкам не требуется пополнения своих знаний. Самой непопулярной оказалась тема о методах прерывания возникшей беременности.
Итоги нашего опроса дают основание считать, что подростки владеют общей информацией о методах контрацепции, но имеют ошибочное представление о самом надежном методе контрацепции. В основной массе подростки считают, что оба половых партнера должны думать о последствиях и что рождение детей не должно быть случайным. Новые знания они хотели бы получать в специальных кабинетах по контрацепции и в школе. Девушки-подростки ожидают активной просветительной деятельности от врачей женских консультаций, специалистов консультаций планирования семьи, семейных врачей (скорее всего, имеются в виду знакомые врачи, друзья семьи), родителей по волнующим вопросам.
Особенно интересными для подростков явились темы предохранения от нежелательной беременности и профилактики ИППП. Информацию о сексуальной жизни в целом, о методах предохранения от нежеланной беременности, прерывания нежеланной беременности, предохранения от ИППП, о психологических взаимоотношениях мужчин и женщин девушки-подростки хотели бы получать с 10-17 лет. В первую очередь за консультацией девушки-подростки будут обращаться к врачам-гинекологам и родителям.
СПИСОК ЛИТЕРАТУРЫ
1. Баклаенко Н.Г., Гаврилова Л.В. Современное состояние охраны репродуктивного здоровья подростков //Здравоохр. РФ. 2000. № 7. С. 26-33.
2. Баласанян В.Г. Медико-социальные и этические проблемы лечебно-профилактической помощи девочкам с патологией репродуктивной системы: Автореф. дис. ... д-ра мед. наук. СПб., 1998. 46 с.
3. Баранов А.А. Сексуальное образование и репродуктивное здоровье подростков // Здравоохр. РФ. 1997. № 4. С. 45-46.
4. Зубкова Н.З., Амирова Н.Ж. Особенности образа жизни и репродуктивного здоровья современных девушек-подростков // Через образование молодежи к здоровью нации. Уфа, 2000. С. 41-42.
5. Мингазова Э.Н. Репродуктивное здоровье девушек-подростков (медико-социальное исследование учащихся образовательных учреждений): Автореф. дис. ... д-ра мед. наук. Казань, 2002. 42 с.
6. Сидоров Г.А. Медико-социальные проблемы состояния здоровья девушек-подростков и реабилитации юных матерей: Автореф. дис. ... д-ра мед. наук. Курск, 2000. 40 с.
7. Чижова Г.В., Крайнюк О.В., Дещенко О.В. Репродуктивное здоровье девочек-подростков //Дальневост. мед. журн. 1996. № 1. С. 65-68.
УДК 616.97
©Т.А.Чернова, 2004
Поступила 02.07.04 г.
Т.А. ЧЕРНОВА
ОСОБЕННОСТИ РЕПРОДУКТИВНОГО ЗДОРОВЬЯ ПОДРОСТКОВ В ЧУВАШСКОЙ РЕСПУБЛИКЕ
ГУЗ «Республиканский кожно-венерологический диспансер», Чебоксары
В статье представлен анализ состояния здоровья подростков, рассмотрены причины, приводящие к росту ИППП, и различные методы их профилактики.
In the article a review on development of social and hygiene research of sexual life of adolescents and analysis of adolescents’ health are given, the reasons leading to the IPPP increase and also different methods of prevention are observed.
Концепция охраны здоровья населения, принятая Правительством Российской Федерации в 2000 г., определила, что охрана здоровья – это прерогатива не только здравоохранения. Поэтому вопросы защиты детей и подростков от таких социальных недугов, как инфекции, передаваемые половым путем (ИППП), вызванные вирусом иммунодефицита человека (ВИЧ-инфекция), наркомания, важно решать на государственном уровне. Такое внимание к проблемам нравственного здоровья подрастающего поколения обусловлено распространением в подростковой среде негативных социальных явлений, которые и приводят к росту ИППП. К ним относятся [1-3]: раннее начало половой жизни (у 30% – это 15 лет; мотивацией является эксперимент на себе при полной безграмотности в вопросах безопасного секса); восприятие сексуальной жизни в приниженной упрощенной форме, ослабление семейно-брачных отношений и отсутствие нормативных установок на сохранение репродуктивного здоровья. Более 70% юношей и 40% девушек не связывают начало сексуальной жизни с любовью и браком; отсутствие знаний об эффективной контрацепции приводит к росту незапланированной беременности и абортов у несовершеннолетних; рост сексуальных преступлений, прежде всего изнасилований, приводит подростков к промескуитетному поведению.
Основными социально-поведенческими факторами, влияющими на распространение ИППП среди подростков, являются: проживание в неблагополучных семьях и неудовлетворительные внутрисемейные отношения; недоверие к родителям; проведение большей части свободного времени на увеселительных мероприятиях; высокий уровень потребления алкоголя; ранний возраст вступления в половую жизнь; частая смена половых партнеров; невысокий уровень информированности об ИППП и средствах предохранения.
При анализе состояния здоровья подростков прослеживаются следующие тенденции: чаще (до 50%) встречаются смешанные формы ИППП (от 2-3 инфекций); высокий рост числа сопутствующих основным ИППП – СПИД-маркерных инфекций (число случаев урогенитального кандидоза увеличилось в 1,6 раза, бактериального вагиноза – в два раза), что опосредованно указывает на снижение уровня противоинфекционного иммунитета, в том числе местного, приводящего к быстрому развитию осложнений при проведении массивной или нерациональной антибактериальной терапии; увеличение числа подростков, у которых первый сексуальный контакт сопровождался насилием или принуждением; 50% подростков страдают исходным (до начала противобактериальной терапии) низким уровнем иммунитета, 85% пациентов с ИППП – хроническими соматическими заболеваниями нервной системы, органов пищеварения и дыхания и др., что затрудняет терапию ИППП; у 10-15% пролеченных девушек на этапе диспансерного наблюдения выявились хронические сальпингиты, у 5 – ювенильные маточные кровотечения и нарушения овариально-менструального цикла (возникает необходимость ведения подростков с ИППП детскими акушерами-гинекологами и педиатрами).
Профилактика ИППП у подростков должна проходить под лозунгом «Не торопитесь начинать». Дерматовенерологи заполняют медико-образовательную нишу с 15-летнего возраста, поскольку основной процент подростков вступает в сексуальные отношения с этого возраста. Наступает «условная» дееспособность, т.е. без согласия родителей решают вопросы, связанные с ИППП. Предупреждения ИППП можно схематически представить в виде этнопсихологической, социально-психологической и медицинской профилактики.
Этнопсихологическая профилактика включает в себя формирование отношения семьи, общества к ИППП, ВИЧ-инфекции с учетом этнических и психологических особенностей. Социальное воздействие на этом уровне проводится государством, обществом через политические, образовательные, спортивные структуры и средства массовой информации.
Социально-психологическая профилактика ИППП и ВИЧ-инфекции направлена на уточнение места подростка в социуме и степени его готовности к вовлечению в процесс социальной интеграции (в семье, школе, общественных институтах).
Особое внимание следует уделять социально-психологической работе с родителями, прививать им навыки собственного гармоничного полового поведения и умение обучать своих детей. Это организация консультативно-педагогических семейных служб, подготовка специалистов, методического материала.
Медицинская профилактика делится на первичную и вторичную. Первичная профилактика направлена на предупреждение заражения путем своевременного информирования и формирования навыков безопасного поведения у здоровых, внедрения комплекса программ для детей и подростков, родителей, развития сети специалистов в области профилактики ИППП и ВИЧ-инфекций из числа социальных педагогов, врачей, психологов, учителей (к примеру, обучение врачей-дерматовенерологов элементам консультирования). Проводится работа в организованных коллективах по программам (к примеру, школа № 31 – отсутствие ИППП, «Равный обучает равного»), издается научно-популярная литература по вопросам профилактики ИППП и ВИЧ-инфекции.
Вторичная профилактика у детей и подростков личностно-ориентирована, сопровождается лечебным процессом при выявлении заболевания, начиная с первого посещения врача. Вторичная профилактика должна идти за лечебно-диагностическим процессом. Цель – изменить привычно-опасные стереотипы поведения. Осуществляется через специализированные лечебно-профилактические и социальные государственные учреждения, используется правило трех «Д» (доступность, доверие, доброта).
СПИСОК ЛИТЕРАТУРЫ
1. Аравийская Е.Р., и др. Проблема профилактики инфекций, передаваемых половым путем, в группах повышенного поведенческого риска // Вестн. дерматологии и венерологии. 2003. №3. С. 23-25.
2. Гринина О.В., Калмыкова И.В. История развития социально-гигиенических исследований сексуальных отношений подростков // Инфекции, передаваемые половым путем. 1999. №5. С. 53-56.
3. Лузан Н.В., Давыдова С.В. Опыт работы муниципального консультативно-диагностического центра для детей и подростков «Ювентус» (г. Новосибирск) // Заболевания, передаваемые половым путем. 1997. №1. С. 66-73.
НАУЧНЫЕ ОБЗОРЫ
УДК 618.3-06:616.89
© Г.М. Воронцова, А.Е. Сидоров, 2004
Поступила 15.09.04 г.
Г.М. ВОРОНЦОВА, А.Е. СИДОРОВ
БЕРЕМЕННОСТЬ, РОДЫ И НЕОНАТАЛЬНЫЕ ИСХОДЫ У ЖЕНЩИН С ПСИХИЧЕСКИМИ РАССТРОЙСТВАМИ
Чувашский государственный университет им. И.Н. Ульянова, Чебоксары
В последнее десятилетие растёт число беременных психически больных женщин [6, 13, 55]. Авторы связывают это с ростом среди населения числа людей, страдающих психическими расстройствам (ПР). Известно, что наличие ПР не отражается на репродуктивной способности женщин [23, 24]. Если выраженные ПР редко являются фоном гестационного процесса (от 0,49 до 0,95% случаев), то пограничные ПР встречаются у 10,0–79,3% беременных [28, 59].
Многие авторы отмечают высокую частоту осложнений беременности и родов у женщин с ПР [1, 2, 7]. У них высок процент кесарева сечения и оперативных пособий при вагинальных родах. Кроме того, регистрируется большая частота патологии новорожденных [46]. У беременных женщин практически не выявляются ПР, особенно пограничные (неврозы и психопатии). Кроме того, недостаточно изучены особенности гестационного процесса при различных формах ПР и методы коррекции психоэмоциональных расстройств при беременности.
Без надёжных профилактических мероприятий в самые ранние сроки беременности при любой психической патологии нельзя добиться снижения числа осложнений беременности и родов и, следовательно, улучшить основные показатели службы родовспоможения [4, 10, 17, 39]. Многие исследователи считают, что при условии рационального ведения беременности и родов у психически больных можно избежать большинства осложнений и снизить риск неонатальной патологии [49, 52, 63, 65].
Из работ нейрофизиологов известно, что и психоэмоциональный статус, и вегетативные функции находятся под влиянием центров головного мозга, входящих в лимбико-ретикулярный комплекс, поэтому оказывают заметное влияние друг на друга [16]. Вероятно, ПР также сказываются на течении гестации, поскольку являются отражением функциональных расстройств центральной нервной системы (ЦНС) [29, 30].
Возникновению гестоза в большинстве случаев предшествует изменение функционального состояния ЦНС в виде невроза [15, 19, 20]. Из клинических форм невроза преобладала астения (49,2%), реже встречалось депрессивно-ипохондрическое состояние (21,8%) [19]. Невротические расстройства являются промежуточным звеном в патогенезе гестоза. Не только выраженные, но и компенсированные нарушения функций внутренних органов ПР проявлялись , которые, в свою очередь, являлись клиническим отражением дисфункции подкорковых структур головного мозга. Именно эта дисфункция «надсегментного» отдела вегетативной нервной системы являлась фоном возникновения гестоза [11]. Причиной ПР могут быть стрессы, эпизодически или постоянно отрицательно воздействующие на лимбико-гипоталамическую формацию мозга [5].
У беременных с угрожающим самопроизвольным абортом также возникают симптомы пограничных ПР, которые предваряют появление этого осложнения или развиваются непосредственно после его возникновения [18, 22, 42, 60]. ПР – это в основном невротические реакции, основные формы неврозов и неврозоподобные расстройства. Клиническая картина ПР представлена астеническими, астенодепрессивными и истерическими проявлениями [42]. Прерывание беременности значительно чаще происходит у женщин с неврозоподобными нарушениями [40]. ЦНС принимает активное участие в генезе привычного невынашивания. Психодиагностическое тестирование позволяет выявить у пациенток с этой патологией наличие тревожно-депрессивного невротического синдрома ещё до наступления беременности [31]. В современном представлении неврозоподобные расстройства только увеличивают вероятность невынашивания беременности, но не являются непосредственной причиной угрозы самопроизвольного аборта. Имеется прямая связь между психоэмоциональным статусом и частотой фетоплацентарной недостаточности, гипоксии плода и новорожденного, а также частотой неонатальных осложнений [21, 27].
При психологическом тестировании было выявлено, что даже физиологически протекающая беременность оказывает определённое влияние на психику женщин. Были установлены снижение умственной работоспособности и изменение эмоционального реагирования особенно к третьему триместру беременности. У 70% беременных были обнаружены признаки невротического развития личности и невротических реакций [25]. По нашим данным, пограничные ПР, такие, как неврозы и психопатии, можно зафиксировать у 56,7% беременных, ранее не обращавшихся за психотерапевтической помощью [38]. Клинические проявления неврозов у беременных выражены, как правило, в виде неврастенического, истерического, депрессивного и обсессивно-фобического синдромов [33].
У 84% женщин с осложнённым течением беременности наблюдались повышенная тревожность, плаксивость, раздражительность, замкнутость, нарушения межличностных отношений в семье, чрезмерная озабоченность своим здоровьем, отражающиеся выходящими за пределы нормы показателями шкал индивидуального профиля личности. В то же время у большинства здоровых беременных характерологические особенности укладывались в границы нормы [37]. Среди женщин, поступающих на стационарное лечение с разнообразными отклонениями от нормального течения беременности, невротические личности встречались в три раза чаще, чем эмоционально-стабильные, интроверты – в два раза чаще, чем экстраверты [50]. Наиболее убедительны изменения показателей психологических тестов среди беременных с гестозом [37].
Частота и характер осложнений гестационного периода и неонатальные исходы находились в прямой зависимости от состояния психического здоровья. Наиболее характерными осложнениями течения беременности для женщин, страдающих неврозами, являлись: ранние токсикозы, возникающие при неврастении в 24,8 и при обсессивно-фобическом неврозе – в 27,8% случаев, гестозы беременных, проявляющиеся при неврастении, – в 41,3; угроза прерывания беременности, наблюдающаяся у больных неврастенией и истерией, – в 37,6 и 32,0% случаев соответственно; резус-иммунизация, осложняющая течение беременности при неврастении, обсессивно-фобическом и депрессивном неврозах, – в 12,8, 50,0 и 25,0% случаев соответственно. Характерные особенности течения родов и послеродового периода при неврозах: несвоевременное излитие околоплодных вод, наблюдаемое при неврастении, истерии, обсессивно-фобическом и депрессивном неврозах, – в 26,6, 37,0, 30,6 и 43,8% соответственно; слабость родовой деятельности, возникающая при неврастении, истерии и обсессивно-фобическом неврозе – в 27,5, 26,0 и 16,7% случаев соответственно; гипотонические кровотечения в последовом и раннем послеродовом периодах у родильниц с обсессивно-фобическим неврозом, наблюдаемые в 16,7; разрывы шейки матки, выявляемые у родильниц при неврастении и обсессивно-фобическом неврозе, – в 21,1 и 22,2% случаев соответственно. У новорожденных от матерей с неврозами чаще обычного возникали внутриутробная гипоксия плода и асфиксия – в 22,0, 26,0 и 37,5% случаев, у родившихся от матерей с неврастенией, истерией и депрессивным неврозом соответственно; гемолитическая болезнь нередко с симптомами нарушения мозгового кровообращения у новорожденных от матерей, страдающих обсессивно-фобическим и депрессивным неврозами [33].
У больных с выраженными ПР чаще, чем у психически здоровых женщин, диагностируются преждевременные роды и гипотрофия новорожденного [57]. Основными акушерскими осложнениями у больных шизофренией, атипичными психозами и нарушениями настроения являются гестозы, угроза преждевременных родов и недонашивание беременности [71]. Женщины с шизофренией реже посещают врача во время беременности. Риск преэклампсии у них ниже, но существует тенденция к более низким показателям по шкале Апгар у новорожденных этих женщин. У больных шизофренией более высок риск родоразрешения операцией кесарева сечения, ручного пособия при родах через естественные родовые пути, амниотомии и медикаментозной стимуляции родов. В этой группе имелся высокий риск преждевременных родов и рождения детей с низкой массой и гипотрофией. Дети матерей с шизофренией имели повышенный риск смерти в постнеонатальном периоде, что объяснялось прежде всего повышенным риском развития синдрома внезапной смерти новорожденного [46]. Не исключено, что перечисленные осложнения возникали в результате возможного влияния социально-экономического положения, злоупотребления химическими веществами, курения и использования психотропных медикаментов, распространённых среди психически больных [46, 47].
У женщин с эпилепсией рвота беременных, угрожающий выкидыш и преждевременные роды осложняли значительно больше беременностей, чем в контрольной группе здоровых [51], имелось значительное повышение числа случаев преэклампсии [72]. У этих женщин выявлялся повышенный риск гипертензии (21%), дородового (4,9%) и послеродового кровотечения (11,2%), патологии плода (3,5%) и перинатальной смертности (2,3%) [67]. Основными осложнениями в этой группе являлись: анемия (38,9%), гестоз (32,3%), ранний токсикоз (27,8%), маловодие (6,5%) и многоводие (5,6%) [13]. Кроме того, замечено, что беременности у них завершались кесаревым сечением в значительно большем числе случаев (11,2%), чем в контрольной группе (5,4%) [51].
У женщин, больных эпилепсией, более часты неблагоприятные исходы беременности. Это касалось в особенности врождённых уродств (4-6%); дисморфных проявлений (10%); геморрагии новорожденных (7%); внутриутробной гибели плода и ранней неонатальной смертности и смертности детей до года, которые встречались в два-три раза чаще, чем в общей популяции, а также недостоверного риска задержки развития, особенно в сфере овладения языком. Вероятность возникновения аномалий развития детей у женщин, принимающих во время беременности антиконвульсанты, можно снизить, если беременная ещё до зачатия начнёт получать фолиевую кислоту [73].
Новорождённые от матерей, страдающих эпилепсией, имели статистически меньшую массу при рождении (3173 ± 575 г), чем те, которые родились от здоровых матерей (3376 ± 510 г) [51], и низкие баллы по шкале Апгар к 5-й минуте [72]. Врождённые аномалии развития встречались в 11,2 [51] – 14,3% случаев [72], в то время как в контрольной группе таких было значительно меньше. Причём вид аномалий развития зависел от вида антиконвульсантов, принимаемых женщинами во время беременности. Замечено, что у новорожденных от матерей, принимавших во время беременности фенитоин (phenitoin) и фенобарбитон (phenobarbitone), более часты нарушения формирования лица [51].
Часть исследователей считает, что непосредственно ПР не оказывает влияния на гестационный процесс, а возникновение большего числа осложнений в этой группе связано с другими причинами [44, 45, 53, 54, 61, 64, 66].
Клиническая картина ПР в течение беременности также изменяется [8]. Во время беременности отмечается более частое возникновение эпилептических статусов у больных эпилепсией, чем в предшествующий ей период [12, 17].
Большое значение имеет выбор правильного метода коррекции ПР во время беременности. У беременных с невротическими нарушениями в случае возникновения гестоза беременных предлагается использовать психотропные препараты [34], в частности транквилизаторы-ноотропы типа фенибута [14, 35, 36]. Кроме того, рекомендуется в комплексном подходе к коррекции ПР наряду с фармакотерапией применять психотерапевтические методы [34].
Для дифференцированного подхода к лечению необходимо при взятии на диспансерный учёт по беременности проводить психологическое обследование женщин с определением психоэмоционального профиля личности. Наиболее неблагоприятными по возникновению гестоза можно считать астенический и ипохондрический невроз, проявляющийся в раздражительной слабости, ипохондрии, фобиях, повышенной тревожности, астении, выраженной интравертированности и интрапсихической неупорядоченности. По данным психологического тестирования, можно выделить три группы для проведения психотерапии на основе поведенческих методов. Первая включает пациенток с астеноневротическим фоном, им рекомендуется проводить психотерапию седативного характера. Ко второй группе относятся беременные с депрессивно-ипохондрическим фоном. Им должна проводиться психотерапия стимулирующего характера. Лицам с устойчивым психоэмоциональным профилем личности (третья группа) проводится рациональная психотерапия. Занятия следует проводить в виде аутотренинга 2–5 курсами по 10–12 сеансов с интервалами между курсами не менее двух недель на протяжении всей беременности [19]. Аналогичные мероприятия позволяют не только профилактировать осложнения беременности, но и улучшить течение родов и состояние новорожденного [32]. Благоприятным прогностическим признаком при проведении комплексной терапии гестоза является снижение уровня депрессии [43].
Женщины с привычным невынашиванием, страдающие неврозами с симптомокомплексом тревожного ожидания, истерическими, ипохондрическими расстройствами, нуждаются в психотерапевтической помощи в течение всей беременности. Психотерапия должна быть направлена на выработку адекватного отношения к сохранению беременности, профилактику патологических личностных реакций на завершённый выкидыш. В целях купирования тревожно-депрессивных нарушений в комплексном лечении угрожающего выкидыша рекомендуются транквилизаторы из группы бензодиазепинов с миорелаксирующим и анксиолитическим действием в средних терапевтических дозах короткими курсами (7-10 дней). Для оказания квалифицированной консультативной и лечебной помощи беременным целесообразно в женской консультации организовать приём психотерапевта [42]. Необходимо подчеркнуть, что транквилизаторы обладают доказанным тератогенным действием, особенно на ранних сроках беременности. В связи с этим достаточно актуален поиск методов коррекции ПР без применения психотропных препаратов. В связи с этим большую значимость имеет психопрофилактическая подготовка к родам, которая должна проводиться индивидуально начиная с первой явки беременной в женскую консультацию и вестись регулярно на протяжении всей беременности. Различные методы психотерапии являются важным элементом комплекса мероприятий по профилактике и лечению осложнений беременности, особенно у женщин, страдающих неврозами. Необходима постоянная коррекция психотерапии в динамике в зависимости от особенностей клинических проявлений невроза, срока беременности и её течения. Показанием к назначению медикаментозных средств следует считать лишь недостаточную эффективность психотерапевтических мероприятий. Важное значение имеет витаминотерапия. Рекомендуются к назначению такие препараты, как галаскорбин и витамин B
1. С учётом патогенеза невроза необходимо купирование его соматогенной основы: санация очагов хронической гнойной инфекции; лечение анемии, зачастую лежащей в основе астенических состояний. В целях адекватного и своевременного проведения реабилитационного комплекса мероприятий, включающих квалифицированную психотерапию, желательно госпитализировать беременных и рожениц с неврозами в специализированные по патологии ЦНС родильные дома. Для оказания психотерапевтической помощи в амбулаторных условиях необходимо организовать психотерапевтические кабинеты со штатом психотерапевтов [33].Нами доказана эффективность применения акупунктуры для коррекции пограничных ПР и профилактики таких осложнений беременности, как угрожающий выкидыш, гестоз, аномалии родовой деятельности. Это имеет особое значение, если принять во внимание опасность тератогенного воздействия психотропных препаратов, а также невозможность проведения специальных психотерапевтических методик неподготовленными врачами.
Тактика ведения беременности у больных эпилепсией заключается в следующем: дозу противосудорожного препарата подбирают таким образом, чтобы концентрация его в сыворотке была как можно ниже, но достаточной для предупреждения эпиприпадка, с учетом, что противосудорожные средства обладают тератогенным действием. Рекомендуется назначать только один препарат в виде монотерапии. В лёгких случаях можно обойтись без лечения. Отменять препарат в период онтогенеза – в первые 6-8 недель беременности – мы считаем нецелесообразным. Осмотр беременных больных эпилепсией проводят не реже одного раза в месяц. Во время каждого осмотра выясняют частоту припадков и проверяют правильность приёма препаратов. Обязательно исследуют неврологический статус и предупреждают женщину о признаках возможной передозировки. Для уменьшения действия антиконвульсантов на развитие ЦНС плода рекомендуется назначение таким беременным фолиевой кислоты. Эпилепсия не является абсолютным показанием к прерыванию беременности. Оно рекомендуется лишь в случае обнаружения грубых дефектов внутриутробного развития плода [3]. Наименьший риск возникновения аномалий развития ЦНС (1%) отмечен у женщин, принимавших в течение беременности карбамазепин (carbamazepine) и вальпроевую кислоту (valproate). Для своевременного выявления патологии ЦНС внутриутробного плода этим женщинам необходимо проводить на сроке от 15 до 19 недель беременности тесты на определение альфа-фетопротеина и УЗИ на аппаратах с высоким разрешением [56].
Необходимо тесное сотрудничество акушеров-гинекологов и психиатров при ведении беременности у женщин, страдающих любой психической патологией. Психиатры должны не только оказывать консультативную помощь, но и принимать активное участие в процессе наблюдения и лечения этих женщин [52, 66, 68, 70].
Анализ литературы по вопросам исследования течения беременности у женщин с ПР позволил нам сделать вывод, что эта тема освещена недостаточно. Имеется множество спорных вопросов, касающихся как возможности возникновения и характера осложнений гестационного процесса, так и организации помощи этим пациенткам. В доступной нам литературе отсутствуют сведения о применении акупунктуры для коррекции ПР у беременных женщин. Всё это ещё раз подчёркивает необходимость продолжения изучения гестационного процесса при психической патологии и разработки эффективных и безопасных способов их коррекции во время беременности.
СПИСОК ЛИТЕРАТУРЫ
1. Акушерство: Справочник Калифорнийского университета / Под ред. К. Нисвандера и А. Эванса; Пер. с англ. М.: Практика, 1999. 704 с.
2. Акушерство: Учебник / Г.М. Савельева, В.И. Кулаков, А.Н. Стрижаков и др.; Под ред. Г.М. Савельевой. М.: Медицина, 2000. 816 с.
3. Буршинов А.О., Деев А.С., Буршинова С.В. и др. К оценке влияния беременности на течение эпилепсии // Актуальные вопросы неврологии, нейрохирургии и медицинской генетики: Материалы конф. Уфа, 1998. С. 37-38.
4. Власов П.Н., Петрухин В.А. Эпилепсия и беременность // VIII Всерос. съезд неврологов. Казань, 2001. 200 с.
5. Волков А.Е. Психосоматический синдром у беременных, страдающих поздним гестозом // Материалы IV-го Рос. науч. форума «Охрана здоровья матери и ребёнка 2002». М.: Авиаиздат, 2002. С.67.
6. Данилов С.А., Лапочкина Н.П. Влияние психологических особенностей личности женщины на течение и исход беременности при угрозе прерывания в первом триместре // Актуальные проблемы здоровья семьи: Сб. науч. тр. Иваново, 2000. С. 30-32.
7. Захаров Р.И. Особенности психических расстройств при гестозах: клиника, психотерапевтическая коррекция, профилактика. Новосибирск, 2001. 18 с.
8. Ишпахтин Ю.И., и др. Состояние плода и новорожденного в зависимости от психовегетативного статуса беременных // Мать и дитя: Материалы IV Рос. форума. М., 2002. С. 300-301.
9. Канунникова Н.М., Сабсай М.И. Психоэмоциональное состояние и стрессоустойчивость беременных с угрозой невынашивания // Охрана здоровья матери и ребёнка 2002: Материалы IV Рос. форума. М.: Авиаиздат, 2002. С. 169.
10. Косенко В.Г., Косенко Ю.В. Медико-демографические особенности репродуктивного поведения психически больных // XIII съезд психиатров России: Материалы съезда. М., 2000. С. 22.
11. Кулавский В.А., Каюпова Г.Ф. Психоэмоциональный статус беременных различных возрастных групп // Мать и дитя: Материалы IV Рос. форума. М., 2002. С. 356.
12. Мальгина Г.Б., Ветчанина Е.Г. Психоэмоциональный стресс в период беременности и перинатальные проблемы // Здоровый новорожденный: перинатальные проблемы и прогнозирование: Материалы респ. науч.-практ. конф. Екатеринбург, 2000. С. 47-50.
13. Марфина Н.А. Соматопсихические и психосоматические состояния при позднем гестозе с гипертензивными нарушениями у беременных: Автореф. дис. … канд. мед. наук. Челябинск, 2001. 19 с.
14. Подобед Н.Д. Коррекция психовегетативного статуса беременных и её роль в снижении перинатального риска // Мать и дитя: Материалы IV Рос. форума. М., 2002. С. 480-482.
15. Сидоров А.Е. Осложнения беременности и родов и их профилактика у женщин с психическими нарушениями: Автореф. дис. … канд. мед. наук. Казань, 2003. 20 с.
16. Служба охраны материнства и детства в 2001 году: Отчёт МЗ РФ. М., 2002. 83 с.
17. Чеботарёва И.С. Методологические аспекты изучения эмоционально-мотивационной сферы беременных // Вестн. новых медицинских технологий. 2000. № 2. С. 149-156.
18. Эйныш Е.А. Изменение уровня депрессии в процессе лечения у беременных с поздним гестозом // Адаптационно-компенсаторные механизмы регуляции функций в современных экологических условиях: Материалы науч.-практ. конф. молодых учёных и студентов. Мозырь, 2000. С. 181-184.
19. Bennedsen B.E., Mortensen P.B., Olesen A.V. et al. Congenital malformations, stillbirths, and infant deaths among children of women with schizophrenia // Arch. Gen. Psychiatry. 2001. V. 58, № 7. P. 674-679.
20. Bennedsen B.E., Mortensen P.B., Olesen A.V. et al. Obstetric complications in women with schizophrenia // Schizophr. Res. 2001. V. 47, № 2-3. P. 167-175.
21. Bosquet M., Egeland B. Predicting parenting behaviors from Antisocial Practices content scale scores of the MMPI-2 administered during pregnancy // J. Pers. Assess. 2000. V. 74, № 1. P. 146-162.
22. Church S., Scanlan M. Meeting the needs of women with mental health problems. The role of the midwife in perinatal mental health services // Pract. Midwife. 2002. V. 5, № 5. P. 10-12.
23. Hansen H.V., Andersen H.S. Psychosis and pregnancy: five cases of severely ill women // Nord J. Psychiatry. 2001. V. 55, № 6. P. 433-437.
24. Kelly R.H., Russo J., Holt V.L. et al. Psychiatric and substance use disorders as risk factors for low birth weight and preterm delivery // Obstet. Gynecol. 2002. V. 100, № 2. P. 297-304.
25. Kendell R.E., McInneny K., Juszczak E. et al. Obstetric complications and schizophrenia. Two case-control studies based on structured obstetric records // Br. J. Psychiatry. 2000.
№ 176. P. 516-522.
26. Schatz D., Harder D., Schatz M. et al. The relationship of maternal personality characteristics to birth outcomes and infant development // Birth. 2000. V. 27, № 1. P. 25-32.
27. Stocky A., Lynch J. Acute psychiatric disturbance in pregnancy and the puerperium // Baillieres Best Pract. Res. Clin. Obstetr. Gynaecol. 2000. V. 14, № 1. P. 73-87.
28. Szasz A., Kovacs Z. Pregnancy and psychiatric disorders // Ideggyogy Sz. 2002. V. 20, № 55 (1-2). P. 50-53.
29. Новиков Ю.И. Характеристика биоэлектрической активности коры головного мозга и тонуса периферических сосудов у женщин при нормальной беременности и позднем токсикозе: Дис. … д-ра мед. наук. Л., 1970. 360 с.
30. Новиков Ю.Н., Палкина Г.К., Полякова Л.А. Функциональное состояние головного мозга у женщин с отёками беременных // Поздний токсикоз беременных. Л., 1979. С. 31-32.
31. Петухова О.К. Психовегетативные нарушения у беременных с привычным невынашиванием и их коррекция методом ИРТ : Дис. … канд. мед. наук. М., 1993. 145 с.
32. Подобед Н.Д. Коррекция психовегетативного статуса беременных и её роль в снижении перинатального риска // Мать и дитя: Материалы IV Рос. форума. М., 2002. С. 480-482.
33. Полстяная Г.Н. Течение беременности и родов при неврозах: Дис. … канд. мед. наук. Красноярск, 1989. 142 с.
34. Рыжков В.Д. Профилактика и лечение неврологических расстройств у женщин до и в период беременности. СПб., 1995. 32 с.
35. Рымашевский Н.В., Волков А.Е., Ермилова Е.В. Соматопсихологические параллели в до- и послеродовом периодах. Психофармакотерапия поздних гестозов перед родами. Ростов н/Д., 1991. 31 с.
36. Рымашевский Н.В., Волков А.Е., Окороков А.А. и др. Эффекты пармидина при терапии синдрома гемодинамической плацентарной недостаточности на фоне позднего гестоза // Современные проблемы диагностики и лечения нарушений репродуктивного здоровья женщины. Ростов н/Д., 1994. С. 76.
37. Рымашевский Н.В., Волков А.Е., Кузам Л.Н. и др. Изменение профиля личности беременных при акушерской патологии. М., 1989. 14 с.
38. Сидоров А.Е. Осложнения беременности и родов и их профилактика у женщин с психическими нарушениями: Автореф. дис. … канд. мед. наук. Казань, 2003. 20 с.
39. Ткаченко Н.М., Петухова О.К. Характер психовегетативных нарушений у беременных с привычным невынашиванием нейроэндокринного генеза // Акуш. и гин. 1996. № 4. С. 27-31.
40. Чеботарёва И.С. Методологические аспекты изучения эмоционально-мотивационной сферы беременных // Вестн. новых медицинских технологий. 2000. № 2. С. 149-156.
41. Щеглова И.Ю. Особенности психического состояния и психотерапевтическая помощь беременным при угрожающем самопроизвольном аборте : Автореф. дис. … канд. мед. наук. СПб., 1992. 19 с.
42. Annegers J.F., Baumgartner K.B., Hauser W.A. et al. Epilepsy, antiepileptic drugs, and the risk of spontaneous abortion // Epilepsia. 1988. V. 29, № 4. P. 451-458.
43. Bag S., Behari M., Ahuja G.K. et al. Pregnancy and epilepsy // J. Neurology. 1989. V. 236, № 5. P. 311-313.
44. Bennedsen B.E., Mortensen P.B., Olesen A.V. et al. Congenital malformations, stillbirths, and infant deaths among children of women with schizophrenia // Arch. Gen. Psychiatry. 2001. V. 58, № 7. P. 674-679.
45. Bennedsen B.E., Mortensen P.B., Olesen A.V. et al. Obstetric complications in women with schizophrenia // Schizophr. Res. 2001. V. 47, № 2-3. P. 167-175.
46. Bosquet M., Egeland B. Predicting parenting behaviors from Antisocial Practices content scale scores of the MMPI-2 administered during pregnancy // J. Pers. Assess. 2000. V. 74, № 1. P. 146-162.
47. Church S., Scanlan M. Meeting the needs of women with mental health problems. The role of the midwife in perinatal mental health services // Pract. Midwife. 2002. V. 5, № 5. P. 10-12.
48. Ciesielski M., Michalek E., Szlapo E. et al. Personality types and emotional disturbances in women with a pathological course of pregnancy // Wiad Lek. 1994. V. 47, № 1-2. P. 25-30.
49. Delmis J., Drazancic A., Tkalcevic T. et al. Epilepsy and pregnancy // Jugoslavenska Ginekol. i Perinatol. 1991. V. 31, № 1-2. P. 23-26.
50. Dunsis A., Smith G.C. Consultation-liaison psychiatry in an obstetric service // Australian & New Zealand J. Psychiatry. 1996. V. 30, № 1. P. 63-73.
51. Froscher W., Herrmann R., Niesen M. et al. The course of pregnancy and teratogenicity of antiepileptic agents in 66 patients with epilepsy // Schweizer Archiv fur Neurologie und Psychiatrie. 1991. V. 142, № 5. P. 389-407.
52. Garza-Morales S., Ibarra-Puig J.M., Poblano-Luna A. et al. Epilepsy and pregnancy. Prospective study of 100 cases // Ginecologia y Obstetricia de Mexico. 1996. № 64. P. 449-454.
53. Hansen H.V., Andersen H.S. Psychosis and pregnancy: five cases of severely ill women // Nord J. Psychiatry. 2001. V. 55, № 6. P. 433-437.
54. Hiilesmaa V.K. Pregnancy and birth in women with epilepsy // Neurology. 1992. V. 42, № 4, Suppl. 5. P. 8-11.
55. Kelly R.H., Russo J., Holt V.L. et al. Psychiatric and substance use disorders as risk factors for low birth weight and preterm delivery // Obstet. Gynecol. 2002. V. 100, № 2. P. 297-304.
56. Kendell R.E., McInneny K., Juszczak E. et al. Obstetric complications and schizophrenia. Two case-control studies based on structured obstetric records // Br. J. Psychiatry. 2000. V. 176. P. 516-522.
57. Kumar R.K., Robson K.R. A prospective study of emotional disorders in childbearing women // Brit. J. Psychiatry. 1984. V. 144, № 1. P. 35.
58.Madeja U.D., Maspfuhl B. Psychopatolhologische Aspekte von Abort und Frьhgeburt // Zbl. Gznдkol. 1989. Bd. 111. №10. S. 678-685.
59. Martin P.J., Millac P.A. Pregnancy, epilepsy, management and outcome: a 10-year perspective // Seizure. 1993. V. 2, № 4. P. 277-280.
60. O’Dwyer J.M. Schizophrenia in people with intellectual disability: the role of pregnancy and birth complications // J. Intellectual Disability Research. 1997. № 41, Pt. 3. P. 238-251.
61. Phillips N., Dennerstein L., Farish S. Progress and evaluation of a consultation-liaison psychiatry service to an obstetric-gynaecology hospital // Australian & New Zealand J. Psychiatry. 1996. V. 30, № 1. P. 82-89.
62. Sawhney H., Vasishta K., Suri V. et al. Pregnancy with epilepsy — a retrospective analysis // International J. Gynaecol. & Obstetr. 1996. V. 54, № 1. P. 17-22.
63. Schatz D., Harder D., Schatz M. et al. The relationship of maternal personality characteristics to birth outcomes and infant development // Birth. 2000. V. 27, № 1. P. 25-32.
64. Shinmoto M., Kawarabayashi T., Sugimori H. et al. The obstetric prognosis and neonatal outcome of pregnant women with psychiatric disorders // Nippon Sanka Fujinka Gakkai Zasshi-Acta Obstetr. et Gynaecol. Japonica. 1989. V. 41, № 12. P. 1965-1971.
65. Sonneveld S.W., Correy J.F. Outcome of pregnancies complicated by epilepsy in Tasmania 1981-1988 // Australian & New Zealand J. Obstetr. & Gynaecol. 1990. V. 30, № 4. P. 286-289.
66. Stocky A., Lynch J. Acute psychiatric disturbance in pregnancy and the puerperium // Baillieres Best Pract. Res. Clin. Obstetr. Gynaecol. 2000. V. 14, № 1. P. 73-87.
67. Szasz A., Kovacs Z. Pregnancy and psychiatric disorders // Ideggyogy Sz. 2002. V. 20, № 55 (1-2). P. 50-53.
68. Takeuchi R. Influence of maternal neuropsychiatric disorders on clinical course of pregnancy and neonatal outcome // Nippon Sanka Fujinka Gakkai Zasshi-Acta Obstetr. et Gynaecol. Japonica. 1996. V. 48, № 11. P. 1071-1078.
69. Ushiroyama T., Tsubokura S., Okamoto Y. et al. Clinical study of pregnant women with psychotic disorders during last 14 years in Osaka Medical College // Nippon Sanka Fujinka Gakkai Zasshi Acta Obstetr. et Gynaecol. Japonica. 1993. V. 45, № 4. P. 347-354.
70. Wilhelm J., Morris D., Hotham N. Epilepsy and pregnancy – a review of 98 pregnancies //Australian & New Zealand J. Obstetr. & Gynaecol. 1990. V. 30, № 4. P. 290-295.
71. Yerby M.S. Contraception, pregnancy and lactation in women with epilepsy // Baillieres Clin. Neurol. 1996. V. 5, № 4. P. 887-908.
ХРОНИКА
ВТОРОЙ
ВСЕРОССИЙСКИЙ...
 Знакомство с работой врачей общей практики в
Чувашии столичные гости – В. Стародубов, заместитель министра
здравоохранения и социального развития, О. Шарапова, директор Департамента
медико-социальных проблем семьи, материнства и детства, а также О.
Андреева, заместитель директора Федерального фонда обязательного
медицинского страхования и – Н. Суслонова, министр здравоохранения
Чувашии, начали с посещения Центра общей врачебной практики «Вторая
городская больница».
Знакомство с работой врачей общей практики в
Чувашии столичные гости – В. Стародубов, заместитель министра
здравоохранения и социального развития, О. Шарапова, директор Департамента
медико-социальных проблем семьи, материнства и детства, а также О.
Андреева, заместитель директора Федерального фонда обязательного
медицинского страхования и – Н. Суслонова, министр здравоохранения
Чувашии, начали с посещения Центра общей врачебной практики «Вторая
городская больница».
В
регистратуре высоких гостей встретила всего лишь одна девушка, сидевшая за
компьютером. Оказалось, чтобы заменить работу целого отдела, встречавшего
посетителей, необходимо лишь оснастить больницу одним компьютером, в
котором собирается вся информация о пациентах. Возможно, в ближайшее время
такая чудо-техника появится во всех  стационарах. Значит, медики откажутся от
талонов на посещения врачей, и, видимо, не случайно В. Стародубов
поинтересовался у молодого врача, сколько на участке инвалидов.
Смутившаяся поначалу девушка сразу собралась, и тут же на экране
компьютера появились списки инвалидов, ветеранов войны и т.д. В.
Стародубов особое внимание обратил на оборудование процедурного кабинета и
палаты дневного стационара. Однако заместителя федерального министра
больше интересовали вопросы переподготовки кадров Чувашии, а О. Шарапову –
проблемы послеродовой реабилитации женщин и ситуация с абортами в
республике.
стационарах. Значит, медики откажутся от
талонов на посещения врачей, и, видимо, не случайно В. Стародубов
поинтересовался у молодого врача, сколько на участке инвалидов.
Смутившаяся поначалу девушка сразу собралась, и тут же на экране
компьютера появились списки инвалидов, ветеранов войны и т.д. В.
Стародубов особое внимание обратил на оборудование процедурного кабинета и
палаты дневного стационара. Однако заместителя федерального министра
больше интересовали вопросы переподготовки кадров Чувашии, а О. Шарапову –
проблемы послеродовой реабилитации женщин и ситуация с абортами в
республике.
Спустя час в Театре оперы и балета начал работу
Второй Всероссийский съезд врачей общей практики, в котором приняли
участие представители многих регионов России – Поволжья и Сибири,
центральной части России и Кавказа, а также иностранные гости. Съезд
открыл Президент Российской Ассоциации врачей общей практики И. Денисов.
Он подробно остановился на проблемах и работе Ассоциации. Посетовал, что в
России  люди живут меньше, чем в Европе, хотя в
стационарах у нас лежат несколько дольше. Так, в Российской Федерации на
больничной койке каждый гражданин проводит 3-5 дней, а европеец – день или
полтора. И. Денисов сказал, что в России есть много факторов, которые
тормозят развитие семейной медицины. Это в том числе и невнимание к
отрасли ряда руководителей регионов, и нехватка кадров. Необходимо менять
и систему оплаты врачам. Он также отметил, что в рамках реформы местного
самоуправления изменится порядок финансирования социальной сферы, в том
числе поликлиник и больниц. Немалая доля затрат по их содержанию ляжет на
муниципальные и поселковые бюджеты. И тут, полагает В. Стародубов, очень
важно наладить взаимодействие властей всех уровней, с тем чтобы и
медицина, и «социалка» не остались обделенными. Но Чувашия, заметил он, не
дает повода для беспокойства, здравоохранение здесь – в числе приоритетов.
В республике – в одном из немногих, между прочим, регионов России –
существует социальный правительственный заказ на здоровье человека. Причем
все программы по реформированию здравоохранения и развитию семейной
медицины рассчитаны не на год-два – чуть ли не на десятилетие вперед.
Именно этот момент плюс успешное становление у нас службы семейной
медицины повлияли на то, что Чувашия была выбрана местом проведения
съезда.
люди живут меньше, чем в Европе, хотя в
стационарах у нас лежат несколько дольше. Так, в Российской Федерации на
больничной койке каждый гражданин проводит 3-5 дней, а европеец – день или
полтора. И. Денисов сказал, что в России есть много факторов, которые
тормозят развитие семейной медицины. Это в том числе и невнимание к
отрасли ряда руководителей регионов, и нехватка кадров. Необходимо менять
и систему оплаты врачам. Он также отметил, что в рамках реформы местного
самоуправления изменится порядок финансирования социальной сферы, в том
числе поликлиник и больниц. Немалая доля затрат по их содержанию ляжет на
муниципальные и поселковые бюджеты. И тут, полагает В. Стародубов, очень
важно наладить взаимодействие властей всех уровней, с тем чтобы и
медицина, и «социалка» не остались обделенными. Но Чувашия, заметил он, не
дает повода для беспокойства, здравоохранение здесь – в числе приоритетов.
В республике – в одном из немногих, между прочим, регионов России –
существует социальный правительственный заказ на здоровье человека. Причем
все программы по реформированию здравоохранения и развитию семейной
медицины рассчитаны не на год-два – чуть ли не на десятилетие вперед.
Именно этот момент плюс успешное становление у нас службы семейной
медицины повлияли на то, что Чувашия была выбрана местом проведения
съезда.
О том, что на здоровье человека работает в республике, по большому счету, не только медицинская отрасль, рассказал участникам съезда президент Чувашии Н.Федоров, тепло в дома и сельские больницы пришло благодаря масштабной программе газификации. Только в этом году на нее потрачено полтора миллиарда рублей. Следующая на очереди задача – обеспечение жителей республики качественной питьевой водой. На реализацию этой программы в будущем году уйдет порядка 500 млн. рублей. Отдельная забота – хорошие кадры, их достойный заработок. Аплодисментами было встречено сообщение президента о том, что с будущего года зарплата бюджетников вырастет как минимум на 25, а то и на 50% – в отличие от всероссийских 20ти.
Как и другие масштабные форумы, нынешний съезд семейных врачей был созван по двум причинам: обсудить общие проблемы и обменяться региональными наработками. О системе надбавок для наших врачей общей практики, об оказании пациентам неотложной помощи, о сотрудничестве с другими ведомствами, в частности Минсоцполитики, рассказала министр здравоохранения Чувашии Н. Суслонова. После чего врачи-практики отправились знакомиться с опытом работы городских и сельских отделений семейного врача. Руководители медицинских ведомств на своем совещании говорили об общероссийских проблемах, о реформировании системы здравоохранения и обязательного медицинского страхования.
Театр оперы и балета в Чебоксарах украшала эмблема съезда – чаша со змей, увенчанная двуглавым орлом на фоне российского триколора. Выбран символ не случайно: именно так выглядел когда-то знак земского врача. А у семейной и земской медицины, несмотря на разницу во времени, немало общего. Акцент на эту общность будут делать и впредь. «Как разбогатеем, – пообещал один из докладчиков, – каждому семейному доктору выдадут такой знак».
Конечно, на развитие отрасли денег требуется немало. Но, кроме финансовых, у семейной медицины хватает и других проблем. Взять, к примеру, обучение и распределение кадров. За минувшие четыре года профподготовку прошли более 7 тысяч докторов общей практики, однако по специальности работают только три тысячи. Куда делись остальные? Предстоит усовершенствовать и оплату труда: так, чтобы врач получал заработную плату не за отработанные часы, а за реальное улучшение здоровья пациентов. А еще – четко прописать обязанности медсестер и фельдшеров, разработать массу нормативных документов. По всем вопросам происходили дебаты на секционных заседаниях и итоговом. Впрочем, представитель проекта «ТАСИС» ирландец Гиллен Юм российских коллег успокоил. «Даже в тех странах, – сказал он, – где семейная медицина существует уже много лет, все проблемы еще не решены». И добавил, что самое важное сейчас – определить четкую стратегию развития отрасли и позаботиться о достойной зарплате врачей, чтобы у людей был стимул для работы.
Но наряду с материальными стимулами не менее важны и моральные. Поэтому не так давно появился и профессиональный конкурс на звание лучшего семейного врача. Уже второй год подряд проводят его Ассоциация врачей общей практики и газета «Медицинский вестник». Имена лауреатов 2004 г. были названы в последний день съезда. Титул победителя присужден Владимиру Ермолаеву из Нефтеюганска, на втором месте – Любовь Дюндина из Свердловской области. Оба уже много лет работают в семейной медицине: он – с 1993 г., она – с 1996 г. «И хотя в Чувашии отрасль эта начала развиваться позднее, требования к врачам и к организации работы у нас и у вас во многом схожи», – считает Л. Дюндина. Во время поездок по семейным офисам она почерпнула для себя немало нового: заинтересовали гостью наши электронные семейные паспорта, организация работы школ здоровья. Поделился своими впечатлениями и победитель конкурса. «У вас, – сказал он, – создана отличная база для развития службы семейной медицины. Есть, конечно, над чем еще поработать, но главное, что властями это дело поддержано».
На заключительном заседании медицинского форума его участники приняли итоговую резолюцию и делегировали новых членов в правление Ассоциации семейных врачей. Вошла в него и представительница Чувашии Н. Макарова, возглавляющая кафедру семейной медицины в Институте усовершенствования врачей. Так что в главной организации российских семейных докторов есть теперь у нас свой человек.
По материалам республиканской прессы
НА ЕВРОПЕЙСКОМ СОВЕЩАНИИ
Министр здравоохранения Чувашской Республики Н. Суслонова приняла участие в работе Третьего совещания министров здравоохранения стран Европы, прошедшего в Испании 11 ноября 2004 г.
Подобный форум на уровне министров организует Европейская сеть Всемирной организации здравоохранения «Регионы за здоровье». В настоящее время в ее составе 32 различных региона из 18 стран. Эта сеть действует более 10 лет и была создана для развития сотрудничества и реализации конкретных проектов, направленных на решение проблем здравоохранения на региональном уровне.
Участие Чувашской Республики в форуме не случайно. Чтобы стать участником движения, регион должен обладать потенциалом, ресурсами и иметь желание работать в содружестве с другими странами по развитию политики, основанной на принципах стратегии Всемирной организации здравоохранения «Здоровье для всех в 21 веке». Как известно, опыт практической работы Чувашии в реформировании системы оказания первичной медико-санитарной помощи получил высокую оценку международных и ведущих российских экспертов. В республике действует Указ Президента «Чувашия – здоровый регион», принята концепция охраны здоровья, реализуется проект «Здоровые города, районы, поселки». Основные направления деятельности определены в стратегическом плане реструктуризации системы предоставления медицинской помощи населению.
Созданы межведомственные команды по социальному партнерству, развивающие идеи внедрения здорового образа жизни, расширяется сеть школ укрепления здоровья, массовой физической культуры. Местным самоуправлением составлены «Профили здоровья» г. Чебоксары, Новочебоксарск, Цивильского и Козловского районов, на основании которых разрабатывается долгосрочный план по устойчивому и здоровому развитию городов и районов Чувашии.
В ходе обсуждения странам-регионам предложено принять участие в 10 первоочередных проектах, связанных с решением приоритетных задач улучшения здоровья населения. Чувашская Республика дала согласие на реализацию трех международных программ: по развитию в здравоохранении информационных технологий, профилактике травматизма и внедрению стационарзамещающих технологий.
Пресс-релиз, представленный Минздравом Чувашии
ЮБИЛЕИ

ЧЕРНОВА ТАТЬЯНА АЛЕКСЕЕВНА
(к 55-летию со дня рождения)
Татьяна Алексеевна Чернова родилась в 1949 г. в пос. Киря Алатырского района Чувашской АССР. В 1968 г. окончила Чебоксарское медицинское училище, в 1979 г. – медицинский факультет Чувашского государственного университета по специальности «Лечебное дело».
Свою трудовую деятельность Татьяна Алексеевна начала в 1968 г. медицинской сестрой отделения «Врачебная косметика» Республиканского кожно-венерологического диспансера. С 1980 по 1987 г. работала врачом-дерматовенерологом амбулаторного отделения Республиканского кожно-венерологического диспансера, с 1987 по 1994 г. – заведующей стационарным детским отделением, главным внештатным детским дерматовенерологом Чувашской Республики. С 1994 г. назначена на должность главного врача Республиканского кожно-венерологического диспансера, с того же времени Т.А. Чернова является председателем Республиканского общества врачей-дерматовенерологов Чувашской Республики.
По ее инициативе налажено тесное сотрудничество с ведущими специалистами Российской Федерации и Приволжского федерального округа, проводятся научно-практические конференции, совещания врачей-дерматовенерологов, акушеров-гинекологов, педиатров по актуальным вопросам дерматовенерологии. Внедряются новые методы диагностики, лечения инфекций, передаваемых половым путем, заразных кожных заболеваний и хронических дерматозов. С 2000 г. на базе централизованной серологической лаборатории осуществляется диагностика всех инфекций, передаваемых половым путем, гепатитов В, С, включая и ПНР-диагностику этих инфекций. За время работы главным врачом она добилась стабилизации заболеваемости инфекций, передаваемых половым путем. За 1994-2003 гг. заболеваемость сифилисом снизилась в 4, гонореей – в 1,1 раза.
Т.А. Чернова проводит большую работу по первичной профилактике инфекций, передаваемых половым путем, особенно среди молодежи. В диспансере регулярно проводятся «Дни открытых дверей» по добровольному анонимному бесплатному обследованию населения на инфекции. В Интернете открыт сайт по вопросам профилактики инфекций, передаваемых половым путем.
Татьяна Алексеевна – умелый организатор, специалист, любящий свою профессию. Она уделяет большое внимания вопросам подготовки врачей-интернов по специальности «Дерматовенерология», совершенствования дерматовенерологической службы республики.
Награждена в 1990 г. отраслевым знаком «Отличник здравоохранения», в 1998 г. ей присвоено почетное звание «Заслуженный врач Чувашской Республики», в 2004 г. – «Заслуженный врач Российской Федерации».
Сердечно поздравляем Татьяну Алексеевну с юбилеем, желаем доброго здоровья, счастья и дальнейших успехов в благородном деле.